Тест » Скелет. Строение, состав и соединение костей скелета»
тест для проверки домашнего материала. Тест содержит разнообразные задания
Просмотр содержимого документа
«Тест » Скелет. Строение, состав и соединение костей скелета»»
Скелет. Строение, состав и соединение костей скелета человека
Укажите, какие существуют типы костей в скелете человека?
Как называются пучки плотной волокнистой ткани, которые соединяют кости?
Составьте слово из букв:
Какая функция не характерна для скелета человека?
2) опоры и движения
3) кроветворная и обеспечение минерального обмена
В теле человека насчитывается:
1) около 200 костей
Укажите структуры, которые принимают участие в образовании сустава:
1) суставные поверхности сочленяющихся костей
2) суставная капсула
3) красный костный мозг
4) суставная полость с жидкостью
К органам опорно-двигательной системы человека относятся:
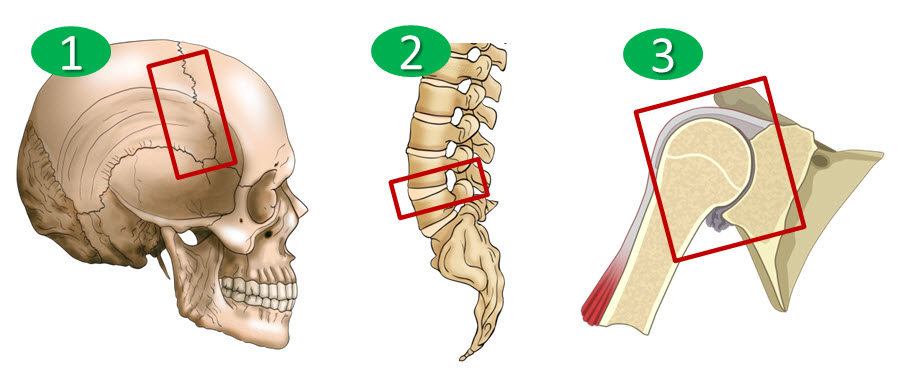
Соотнесите изображение типа соединения костей с его названием.
Укажите соответствие для всех 3 вариантов ответа:
1) полупрерывное соединение
2) непрерывное соединение
3) прерывное соединение (сустав)
3) смешанным костям
4) трубчатым костям
С помощью чего обеспечивается неподвижное соединение костей?
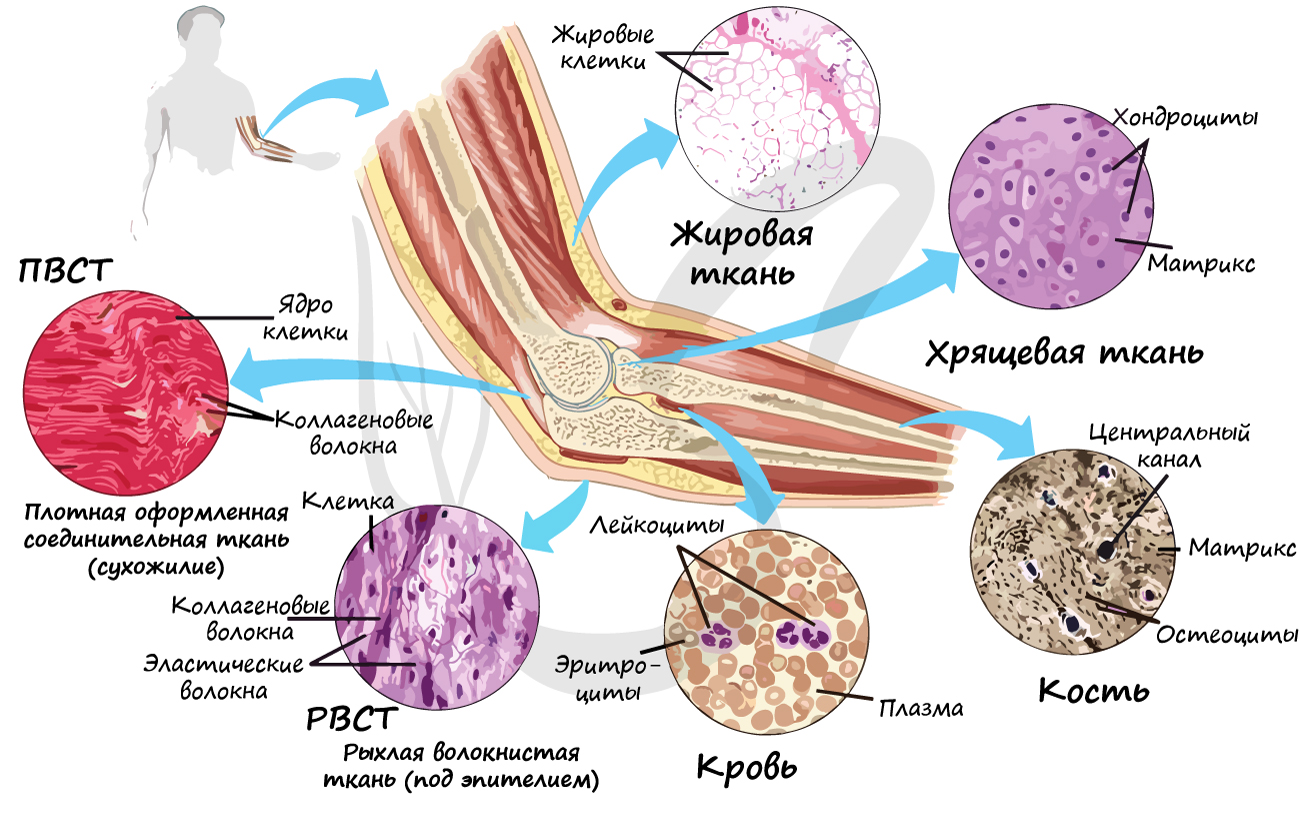
Соединительные ткани
Группа соединительных тканей объединяет собственно соединительные ткани (РВСТ и ПВСТ), соединительные ткани со специальными свойствами (ретикулярная, жировая, слизистая, пигментная), скелетные соединительные ткани (хрящевая и костная). В рамках школьного курса к соединительным тканям относят жидкую подвижную кровь, строение которой мы изучим в разделе «Кровеносная система».
Что же общего между жидкой подвижной кровью и плотной неподвижной костью? Общим оказываются три основополагающих признака соединительных тканей:
Межклеточное вещество соединительных тканей состоит из волокон и основного аморфного вещества (неволокнистый компонент). Волокна могут быть коллагеновыми, эластическими и ретикулярными.
Очевидно, что соединительная ткань образована тремя компонентами: клетки, волокна, основное аморфное вещество.
Собственно соединительные ткани
Собственно соединительные ткани объединяет то, что они содержат коллагеновые волокна (одни или вместе с эластическими), не отличаются высоким содержанием минеральных соединений.
Рыхлая волокнистая соединительная ткань (РВСТ) содержит клетки разной формы: фибробласты (юные), фиброциты (зрелые). РВСТ содержится во всех внутренних органах (образует строму большинства органов), она располагается по ходу прохождения кровеносных, лимфатических сосудов и нервов, образует соединительнотканные прослойки, сосочковый слой дермы.
Особенности рыхлой волокнистой соединительной ткани: преобладает основное аморфное вещество (отсюда «рыхлая», не плотная), коллагеновые и эластические волокна лежат произвольно, не ориентированы в одном направлении.
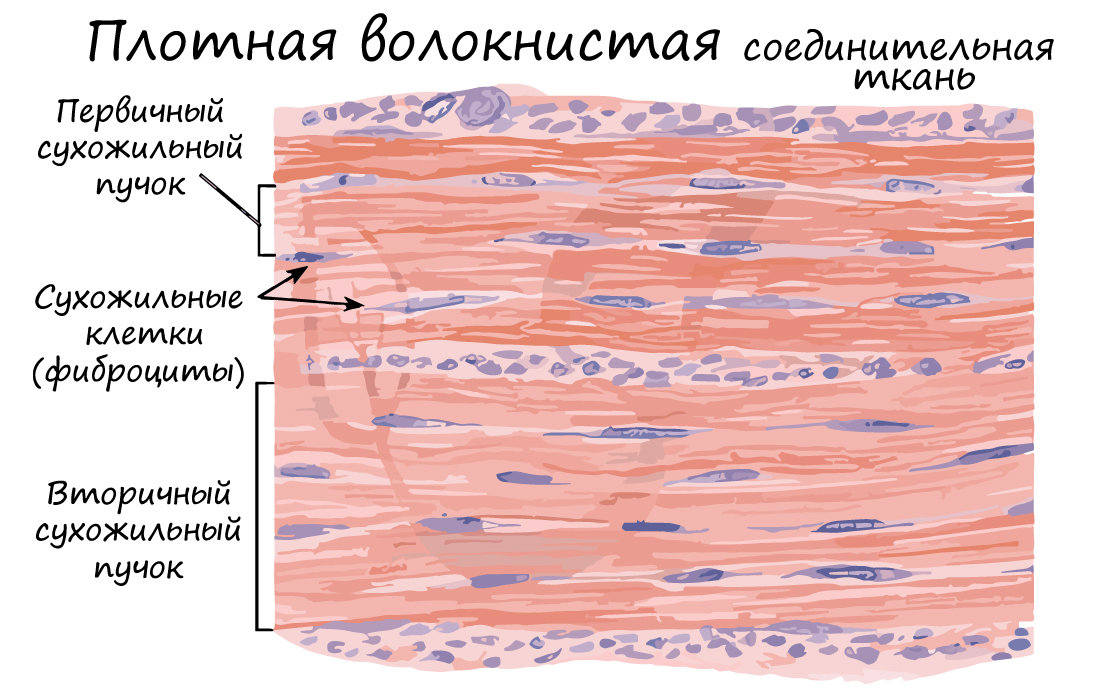
Волокна могут быть ориентированы в одном направлении (оформленная ПВСТ) или нет (неоформленная ПВСТ).
Неоформленной ПВСТ образован сетчатый (глубокий) слой дермы. Оформленной ПВСТ образованы связки, сухожилия, фасции мышц, капсулы внутренних органов.
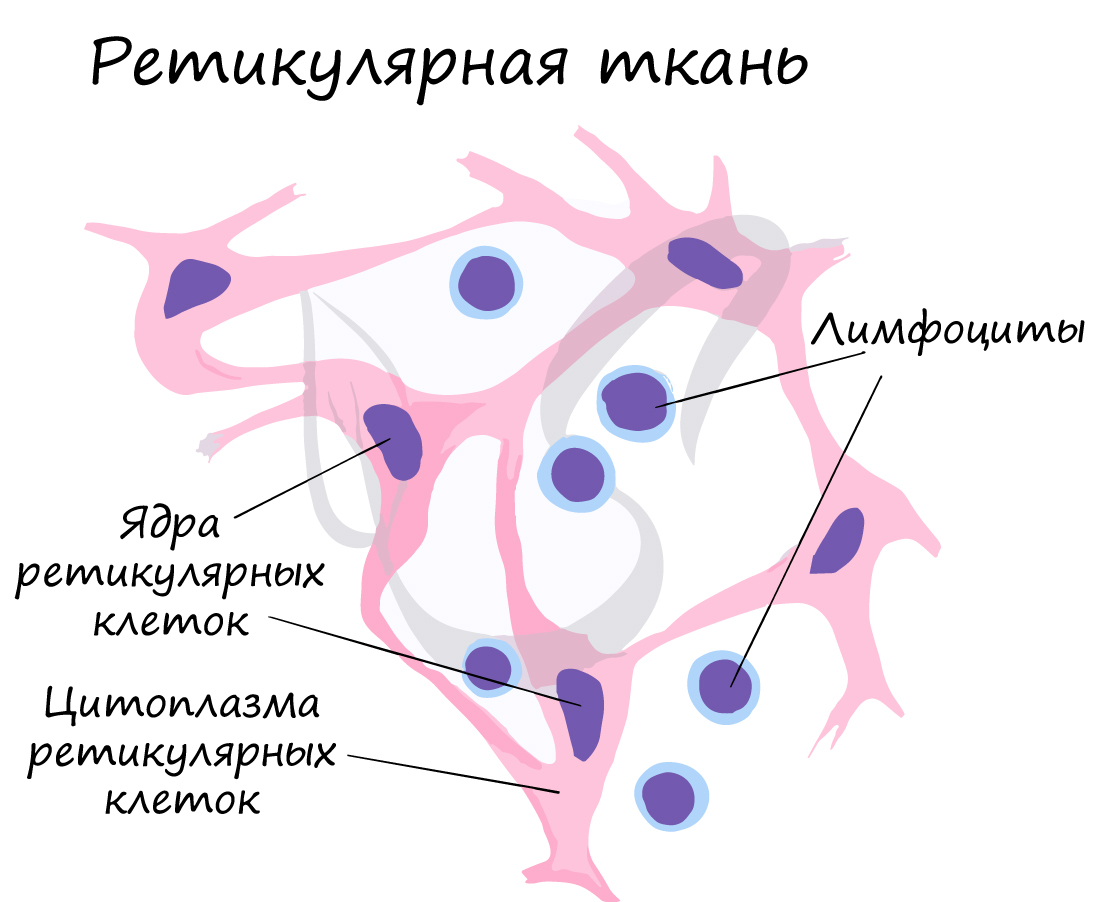
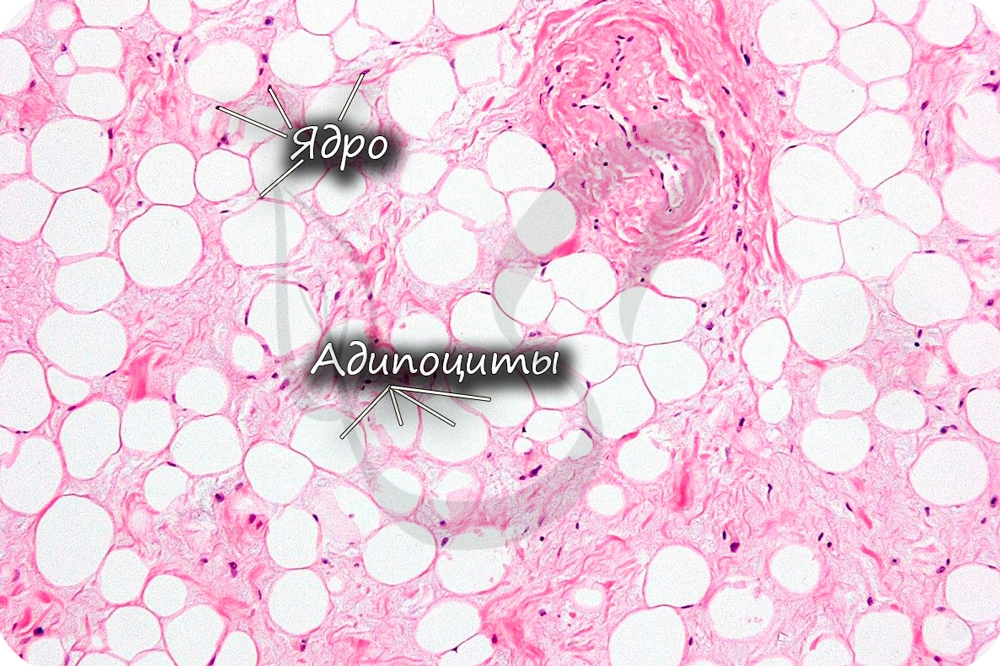
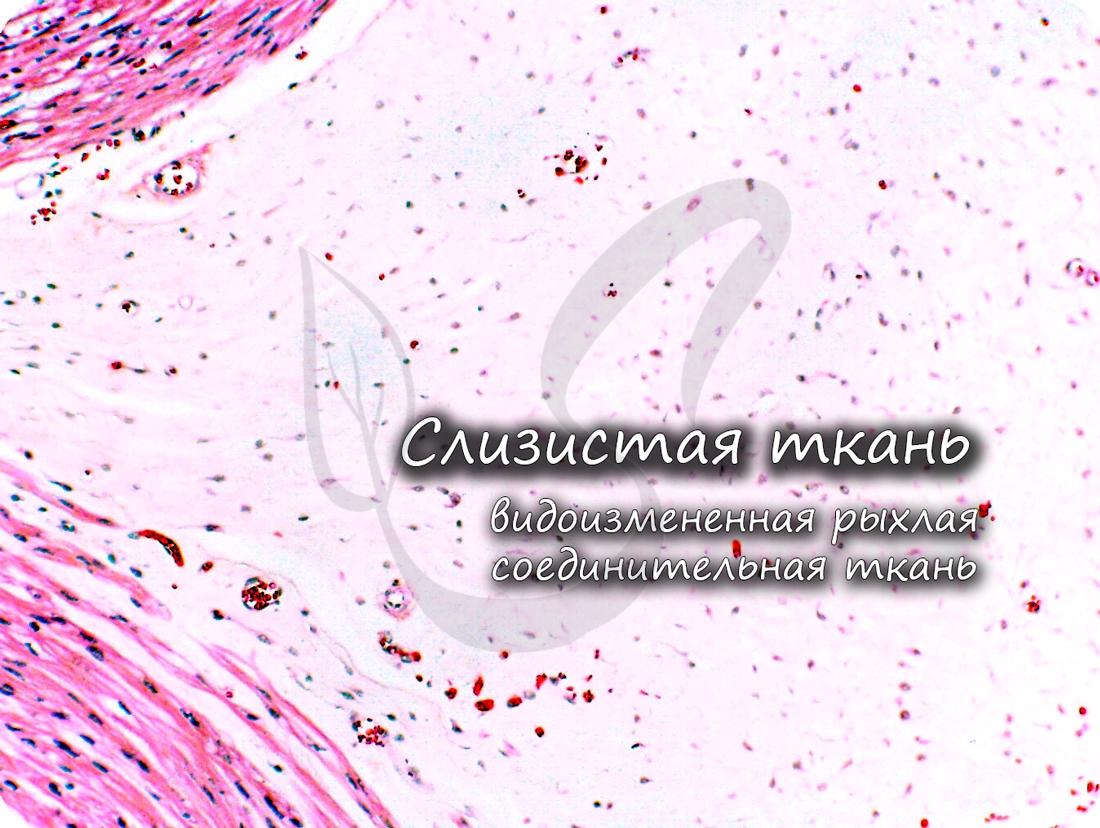
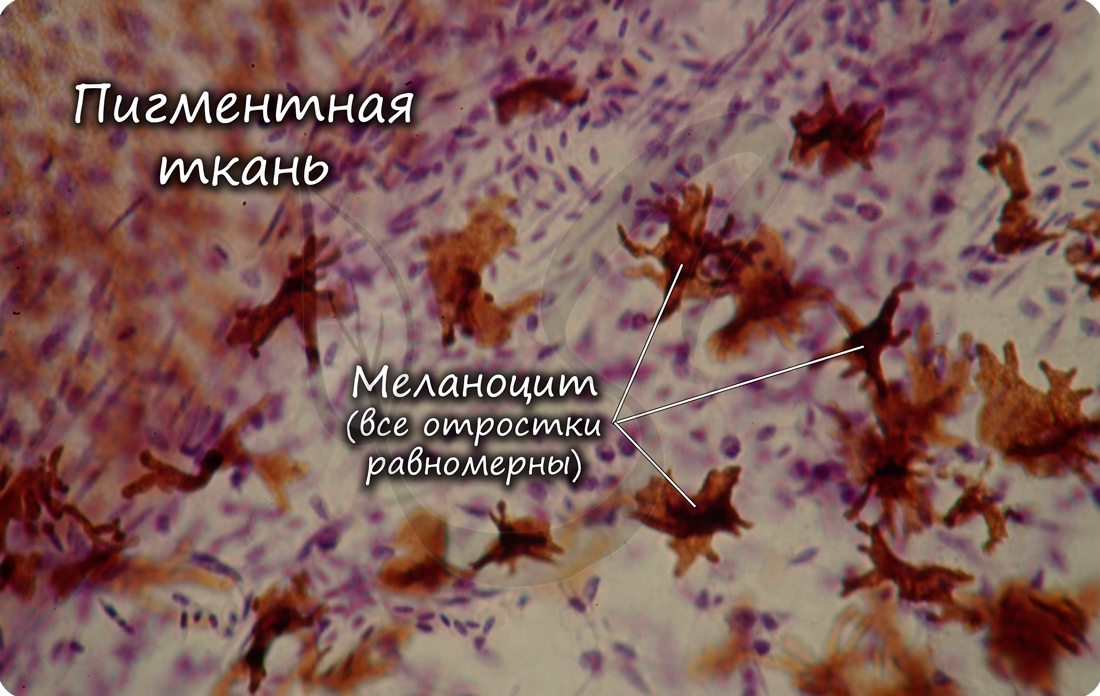
Соединительные ткани со специальными свойствами
Функции жировой ткани:
Слизистая (студенистая) ткань встречается в норме только между плодными оболочками и в составе пупочного канатика зародыша. Ее относят к эмбриональным тканям, на постэмбриональном этапе развития она отсутствует.
Скелетные соединительные ткани
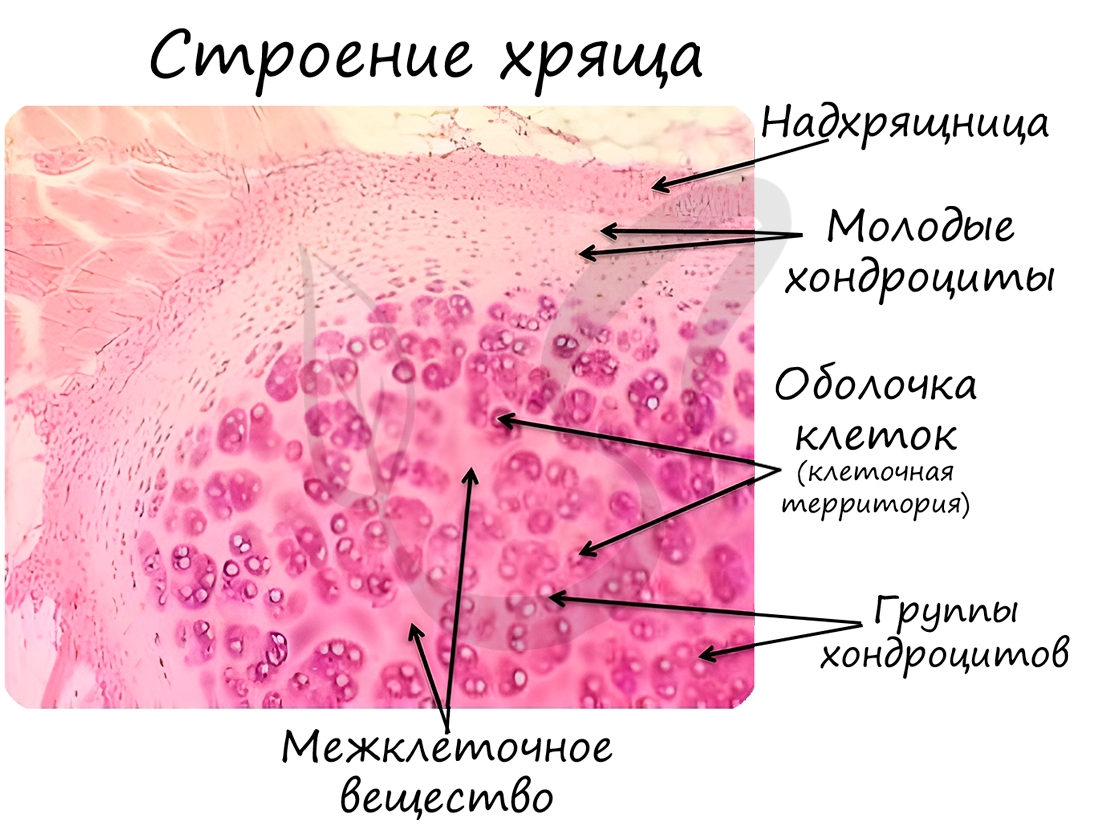
К скелетным тканям относятся хрящевая и костная ткани, которые создают опорно-двигательный аппарат, выполняют защитную, механическую и опорную функции, принимают активное участие в минеральном обмене (обмен кальция, фосфора). Играют формообразующую роль в процессе эмбриогенеза и постэмбрионального развития (на месте многих будущих костей вначале образуется хрящ).
Хрящевая ткань может быть 3 видов: гиалиновая, эластическая и волокнистая.
Гиалиновая хрящевая ткань образует суставные поверхности костей, метафизы трубчатых костей в период их роста, хрящи воздухоносных путей (гортани, трахеи и крупных бронхов), передние отделы ребер. Эластическая хрящевая ткань образует ушные раковины, хрящи носа, средних бронхов, надгортанник. Волокнистая хрящевая ткань формирует межпозвоночные диски.
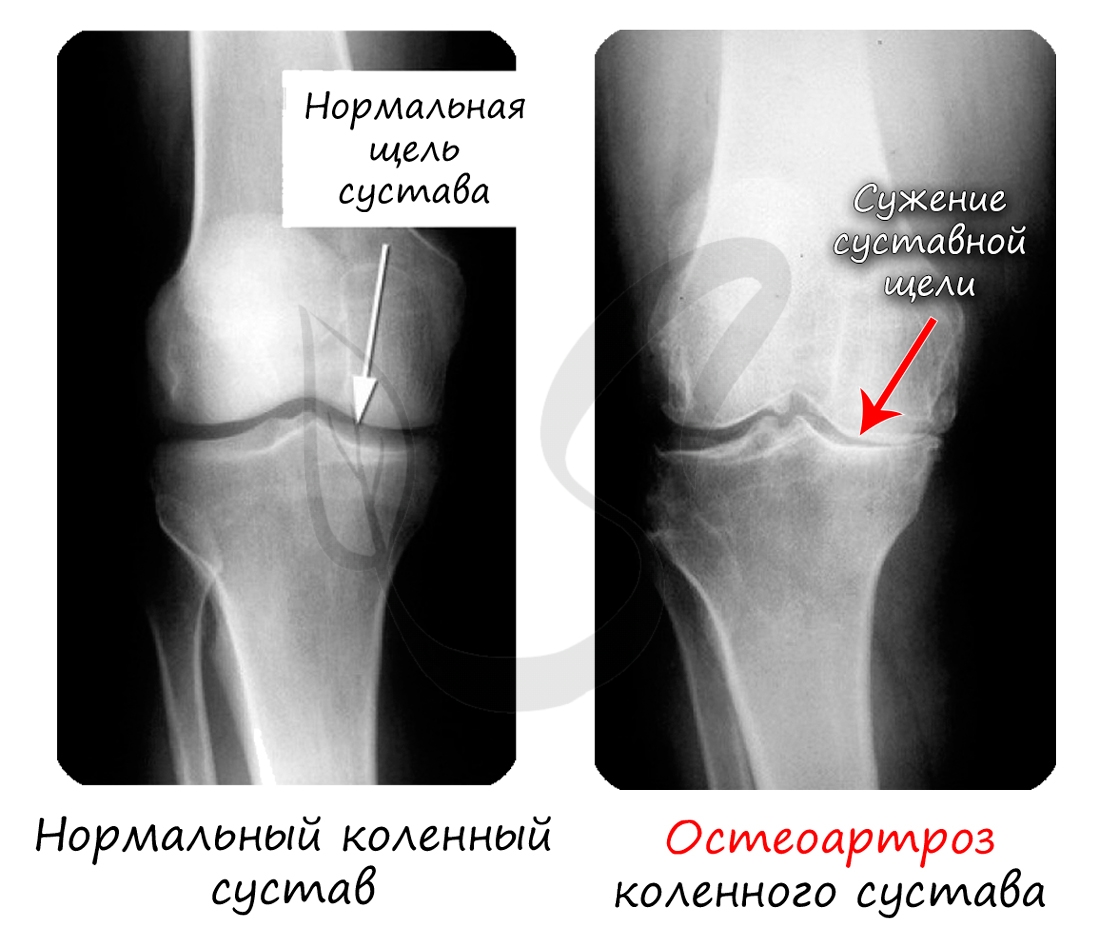
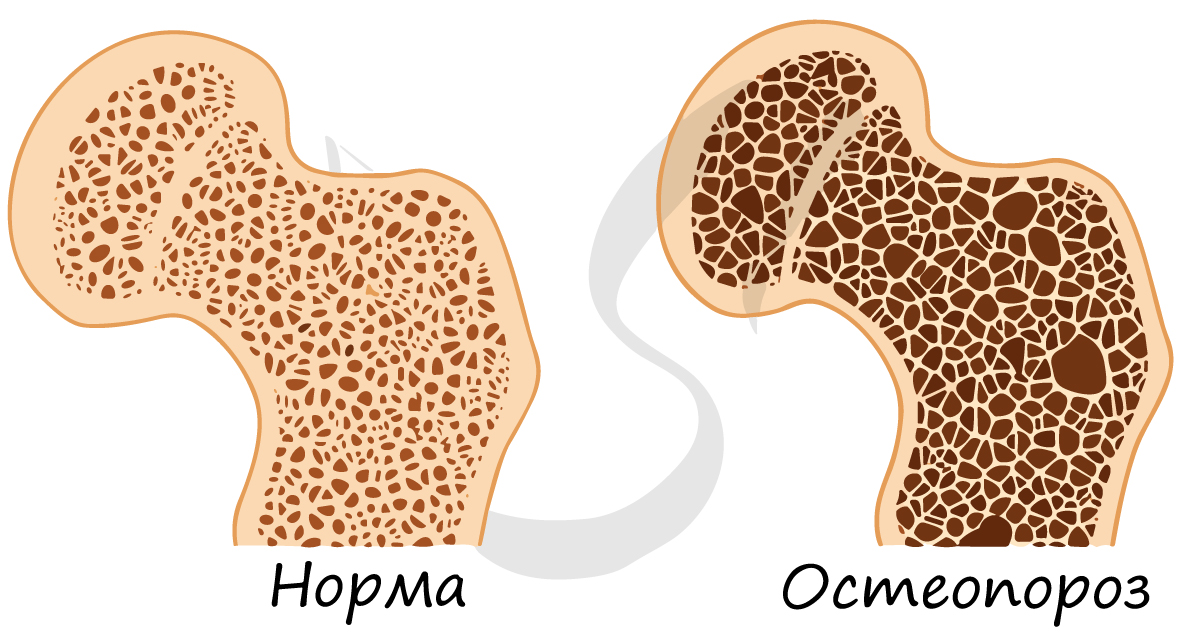
Хрящевая ткань выстилает поверхность костей в месте образования суставов. При нарушении в ней обменных процессов хрящевая ткань начинает заменяться костной, что сопровождается скованностью и болезненностью движений, возникает артроз.
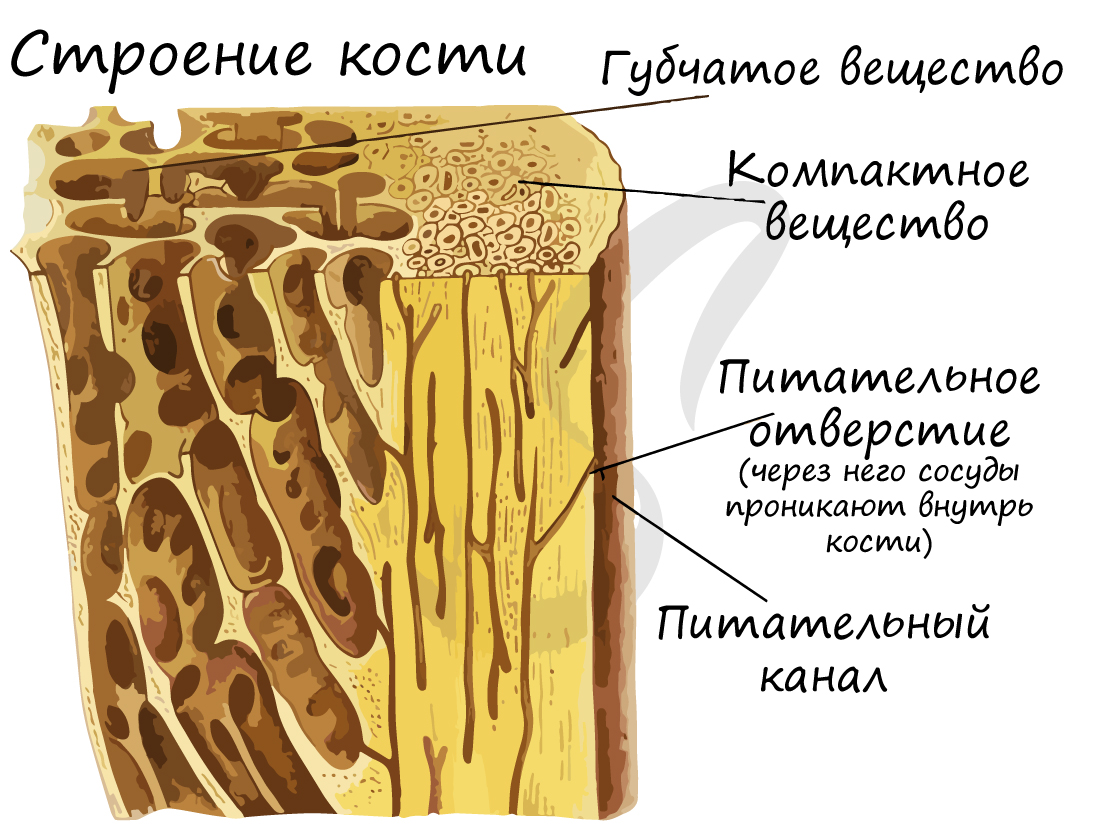
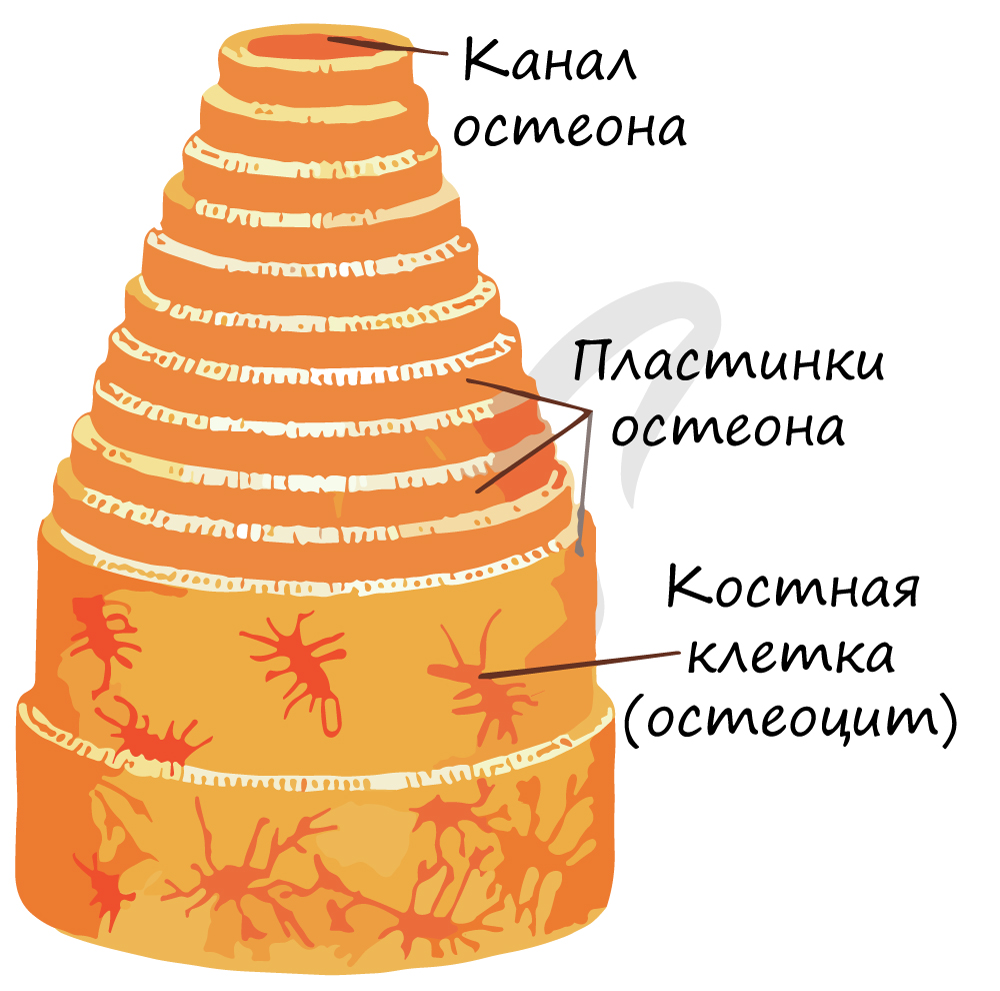
Костная ткань состоит из клеток и хорошо развитого межклеточного вещества, пропитанного минеральными солями (составляют около 60-70%), преобладающим из которых является фосфат кальция Ca3(PO4)2.
Компактное вещество почти не имеет промежутков, костные пластинки имеют концентрическую форму (полые цилиндры, вложенные друг в друга). Компактное вещество образует поверхности плоских и губчатых костей, поверхностный слой эпифиза и основную часть диафиза.
Минеральный компонент обеспечивает прочность кости. Благодаря нему костная ткань выполняет опорную функцию и способна выдерживать значительные нагрузки.
Органический компонент превалирует в костях новорожденных. Их кости очень эластичные. Постепенно минеральные соли накапливаются, и кости становятся твердыми, способными выдержать значительные физические нагрузки.
Происхождение
© Беллевич Юрий Сергеевич 2018-2021
Данная статья написана Беллевичем Юрием Сергеевичем и является его интеллектуальной собственностью. Копирование, распространение (в том числе путем копирования на другие сайты и ресурсы в Интернете) или любое иное использование информации и объектов без предварительного согласия правообладателя преследуется по закону. Для получения материалов статьи и разрешения их использования, обратитесь, пожалуйста, к Беллевичу Юрию.
Как называются пучки плотной волокнистой ткани которые соединяют кости напишите ответ
№ 35 Анатомическая и биомеханическая классификация соединений костей: Непрерывные соединения костей. Височно-мандибулярный сустав
Выделяют три вида соединений костей.
1. Непрерывные соединения, в которых между костями имеется прослойка соединительной ткани или хряща. Щель или полость между соединяющимися костями отсутствует.
2. Прерывные соединения, или суставы (синовиальные соединения), характеризуются наличием между костями полости и синовиальной мембраны, выстилающей изнутри суставную капсулу.
3. Симфизы, или полусуставы, имеют небольшую щель в хрящевой или соединительнотканной прослойке между соединяющимися костями (переходная форма от непрерывных соединений к прерывным).
Непрерывные соединения имеют большую упругость, прочность и, как правило, ограниченную подвижность. В зависимости от вида ткани, соединяющей кости, выделяют три вида непрерывных соединений:
1) фиброзные соединения, 2) синхондрозы (хрящевые соединения) и
3) костные соединения.
Фиброзные соединения, articulationes fibrosae , являются прочными соединениями костей при помощи плотной волокнистой соединительной ткани. Выделено три вида фиброзных соединений: синдесмозы, швы и вколачивание.
Связки, ligamenta , представляют собой толстые пучки или пластины, образованные плотной волокнистой соединительной тканью.
Межкостные перепонки, membranae interosseae , натянуты между диафизами длинных трубчатых костей. Нередко межкостные перепонки, связки служат местом начала мышц.
Особым видом фиброзного соединения является вколачивание, gomphosis (например, зубоальвеолярное соединение, articulatio dentoalveolaris ). Этим термином обозначают соединение зуба с костной тканью зубной альвеолы. Между зубом и костью имеется тонкая прослойка соединительной ткани — периодонт, periodontum .
В тех случаях, когда хрящевая прослойка между костями сохраняется до определенного возраста (например, клиновидно-затылочный синхондроз), это временное соединение, хрящ которого замещается костной тканью. Такое замещенное костной тканью соединение называют костным соединением — синостозом, synostosis ( BNA ).
Конгруэнтность суставных поверхностей достигается за счет суставного диска, discus articularis , имеющего форму округлой двояковогнутой линзы. Центральная часть диска тоньше, чем периферическая.
Суставная капсула конусовидная, ее широкое основание обращено кверху.
Движение в правом и левом височно-нижнечелюстных суставах происходит совместно, поэтому функционально они образуют единый комбинированный сустав. В суставе возможны следующие виды движений: 1) опускание и поднимание нижней челюсти, соответствующие открыванию и закрыванию рта; 2) смещение нижней челюсти вперед (выдвижение) и назад (возвращение в исходное положение); 3) движения челюсти вправо и влево (боковые движения).
Мышцы обеспечивают сложные движения ее у человека в височно-нижнечелюстном суставе.
Медиальная крыловидная мышца, т. pterygoideus medialis
Латеральная крыловидная мышца, т. pterygoideus lateralis
№ 37 Соединения костей черепа, виды швов.
Кости, образующие череп, соединены между собой при помощи непрерывных соединений. Исключение составляет соединение нижней челюсти с височной костью с образованием височно-нижнечелюстного сустава.
Непрерывные соединения между костями черепа представлены главным образом фиброзными соединениями в виде швов у взрослых и межкостных перепонок (синдесмозы) у новорожденных. На уровне основания черепа имеются хрящевые соединения—синхондрозы.
Кости крыши черепа соединяются между собой при помощи зубчатого и чешуйчатого швов. Так, медиальные края теменных костей соединяет зубчатый сагиттальный шов, sutura sagittalis , лобную и теменную кости — зубчатый венечный шов, sutura coronalis , а теменные и затылочную кости — зубчатый ламбдовидный шов, sutura lambdoidea . Чешуя височной кости соединяется с теменной костью и большим крылом клиновидной кости при помощи чешуйчатого шва. Между костями лицевого черепа имеются плоские (гармоничные) швы. Названия отдельных швов на черепе образованы от названий двух соединяющихся костей, например: лобно-решетчатый шов, sutura frontoethmoidalis , височно-скуловой шов, sutura temporozygomatica , и др.
Встречаются также непостоянные швы, образующиеся в результате несращения отдельных точек окостенения.
Хрящевые соединения — синхондрозы — в области основания черепа образованы волокнистым хрящом. Это соединения между телом клиновидной кости и базилярной частью затылочной кости — клиновидно-затылочный синхондроз, synchondrosis sphenooccipitalis , между пирамидой височной кости и базилярной частью затылочной кости — каменисто-затылочный синхондроз, synchondrosis petrooccipitalis , и др. Обычно с возрастом у человека наблюдается замещение хрящевой ткани костной. На месте клиновидно-затылочного синхондроза образуется синостоз (к 20 годам).
№ 36 Строение сустава. Классификация суставов по форме суставных поверхностей, количеству осей и по функции. Объем движений в суставах.
Синовиальные соединения (суставы), articulationes synoviales , являются наиболее совершенными видами соединения костей. Они отличаются большой подвижностью, разнообразием движений. В каждый сустав входят суставные поверхности костей, покрытые хрящом, суставная капсула, суставная полость с небольшим количеством синовиальной жидкости. В некоторых суставах есть еще вспомогательные образования в виде суставных дисков, менисков и суставной губы.
Формы суставных поверхностей напоминают отрезки поверхностей различных геометрических тел: цилиндра, эллипса, шара. Соответственно этому различают суставы по форме суставных поверхностей: цилиндрический, эллипсоидный и шаровидный. Встречаются и варианты указанных форм суставов. Например, разновидностью цилиндрического сустава будет блоковидный сустав, шаровидного — чашеобразный и плоский суставы.
Таким образом, между формой сочленяющихся поверхностей и числом осей движения имеется определенная взаимозависимость. Поэтому существует также анатомо-физиологическая (биомеханическая) классификация суставов:
1) суставы с одной осью движения (одноосные);
2) суставы с двумя осями движения (двуосные);
3) суставы со многими осями движения, из которых три основные (многоосные, или трехосные).
№ 38 Развитие и строение скелета верхней конечности. Особенности строения верхней конечности как орудия труда. Ренггенанатомия костей верхней конечности.
Верхняя конечность как орган труда в процессе филогенеза приобрела значительную подвижность. Наличие у человека ключицы — единственной кости, соединяющей верхнюю конечность с костями туловища, дает возможность производить более обширные движения. Помимо этого, кости свободной части верхней конечности подвижно сочленяются друг с другом, особенно в области предплечья и кисти, приспособленной к различным сложным видам труда.
Пояс верхней конечности (грудной пояс), cingulum membri superioris ( cingulum pectorale ), состоит из двух костей — ключицы и лопатки.
Развитие некоторых костей верхней конечности.
Лопатка. В области шейки будущей лопатки в конце II мес внутриутробной жизни закладывается первичная точка окостенения. Из этой точки окостеневают тело и ость лопатки. В конце 1-го года жизни ребенка самостоятельная точка окостенения закладывается в клювовидном отростке, а в 15-— 18 лет — в ак-ромионе. Сращение клювовидного отростка с лопаткой происходит на 15—19-м году. Добавочные точки окостенения, возникающие в лопатке вблизи ее медиального края в 15—19 лет, сливаются с основными на 20—21-м году.
Ключица. Окостеневает рано. Точка окостенения появляется на 6—7-й неделе развития в середине соединительнотканного зачатка (эндесмальное окостенение). Из этой точки формируются тело и акромиальный конец ключицы, которая у новорожденного уже почти полностью построена из костной ткани. В грудинном конце ключицы образуется хрящ, в котором ядро окостенения появляется лишь на 16—18-м году и срастается с телом кости к 20—25 годам.
Плечевая кость. В проксимальном эпифизе образуются три вторичные точки окостенения: в головке чаще на 1-м году жизни ребенка, в большом бугорке на 1—5-м году и в малом бугорке на 1—5-м году. Срастаются эти точки окостенения к 3—7 годам, а присоединяются к диафизу в 13—25 лет. В головке мыщелка плечевой кости (дистальный эпифиз) точка окостенения закладывается от периода новорожденности до 5 лет, в латеральном надмыщелке — в 4—6 лет, в медиальном — в 4—11 лет; срастаются все части с диафизом кости к 13—21 году.
№ 39 Кости и соединения плечевого пояса. Мышцы, приводящие в движение лопатку и ключицу, их кровоснабжение и иннервация.
Верхняя поверхность ключицы гладкая, а на нижней имеется два бугорка: конусовидный бугорок, tuberculum conoideum , и вытянутый — трапециевидная линия, linea trapezoidea . К этим бугоркам прикрепляются связки.
Акромиально-ключичный сустав, articulatio acromioclavicularis . Образуют сустав суставная поверхность акромиального конца ключицы и суставная поверхность, расположенная на внутреннем крае акромиона лопатки. Обе суставные поверхности слегка изогнуты, и в 1/3 случаев между ними располагается суставной диск, discus articularis , в котором иногда может быть отверстие. В акромиально-ключичном суставе возможны движения вокруг трех осей.
На уровне пояса верхней конечности есть собственные связки лопатки: клювовидно-акромиальная связка, а также верхняя и нижняя поперечные связки лопатки.
№ 40 Плечевой сустав строение, форма, биомеханика, мышцы, действующие на этот сустав, их кровоснабжение и иннервация, рентгеновское изображение плечевого сустава.
Суставная капсула имеет форму усеченного конуса. Верхняя часть суставной капсулы утолщена и составляет клювовидно-плечевую связку, lig . coracohumerale , которая начинается у наружного края и основания клювовидного отростка лопатки и, проходя кнаружи и вниз, прикрепляется к верхней части анатомической шейки плечевой кости.
Капсула плечевого сустава укрепляется также за счет вплетающихся в нее волокон сухожилий рядом расположенных мышц (тт. supraspinatus , infraspinatus , teres minor , subscapularis ).
Синовиальная мембрана суставной капсулы плечевого сустава образует два постоянных выпячивания: межбугорковое синовиальное влагалище и подсухожильную сумку подлопаточной мышцы.
По форме суставных поверхностей плечевой сустав — типичный шаровидный сустав. Движения в суставе совершаются вокруг следующих осей: сагиттальной — отведение и приведение руки, фронтальной—сгибание до и разгибание, вертикальной—вращение плеча вместе с предплечьем и кистью кнаружи и кнутри. В плечевом суставе возможно также круговое движение.
При рентгенологическом исследований плечевого сустава, видны головка плечевой кости, суставная впадина лопатки и рентгеновская щель плечевого сустава.
Мышцы плеча разделяют на две группы — переднюю (сгибатели) и заднюю (разгибатели).
Переднюю группу составляют три мышцы: клювовидно-плечевая, двуглавая мышца плеча и плечевая мышцы; заднюю— трехглавая мышца плеча и локтевая мышца.
Эти две группы мышц отделены друг от друга пластинками собственной фасции плеча: с медиальной стороны—медиальной межмышечной перегородкой плеча, с латеральной — латеральной межмышечной перегородкой плеча
№ 41 Соединения костей предплечья и кисти, их анатомические и биомеханические особенности по сравнению с соединениями костей голени и стопы.
Кости предплечья соединяются между собой при помощи непрерывных и прерывных соединений.
К непрерывным соединениям относится межкостная перепонка предплечья, membrana interossea antebrdchii . Она представляет собой фиброзную мембрану (синдесмоз), которая соединяет диафизы костей предплечья друг с другом. Натянута межкостная перепонка между межкостным краем лучевой и локтевой костей, заполняя межкостный промежуток. Книзу от проксимального лучелоктевого сустава, над верхним краем межкостной перепонки, между обеими костями предплечья натянут фиброзный пучок — косая хорда, chorda obliqua .
Прерывными соединениями костей предплечья являются проксимальный лучелоктевой сустав (входит в локтевой сустав) и дистальный лучелоктевой сустав.
Дистальный лучелоктевой сустав, articulatio radioulnaris distalis , образован сочленением суставной окружности, головки локтевой кости и локтевой вырезки лучевой кости. Между локтевой вырезкой лучевой кости и шиловидным отростком локтевой кости располагается суставной диск, discus articularis , в виде треугольной фиброзно-хрящевой пластинки.
Проксимальный и дистальный лучелоктевые суставы вместе образуют комбинированный цилиндрический (вращательный) сустав. Движение в них осуществляется одновременно вокруг длинной оси, которая проходит через головки лучевой и локтевой костей. Возможны пронация и супинация.
Лучезапястный сустав, articulatio radiocarpdlis . – эллипсоидный. Сустав образован запястной суставной поверхностью лучевой кости, с медиальной стороны — суставным диском, discus artlcularls , и проксимальными поверхностями первого (проксимального) ряда костей запястья: ладьевидной, полулунной, трехгранной.
Лучезапястный сустав, articulatio radiocarpdlis . – эллипсоидный. Сустав образован запястной суставной поверхностью лучевой кости, с медиальной стороны — суставным диском, discus artlcularls , и проксимальными поверхностями первого (проксимального) ряда костей запястья: ладьевидной, полулунной, трехгранной.
Среднезапястный сустав, articulatio mediocarpalis . – блоковидный. Он расположен между костями первого и второго рядов запястья. В суставе имеется как бы две головки, одна из которых образована ладьевидной костью, а вторая — головчатой и крючковидной костями. Суставная капсула среднезапястного сустава относительно свободная и очень тонкая с тыльной стороны.
Межзапястные суставы, articulationes intercarpales . – плоские. Эти суставы расположены между отдельными костями запястья. Образованы они обращенными друг к другу поверхностями сочленяющихся костей.
Запястно-пястные суставы, articulationes carpometacarpales – плоские.
Эти суставы образованы дистальными суставными поверхностями второго ряда костей запястья и суставными поверхностями оснований пястных костей.
Запястно-пястный сустав большого пальца кисти, articulatio carpometacarpalis pollicis , по форме отличается от остальных и является типичным седловидным суставом. Широкая суставная капсула и седловидные суставные поверхности позволяют производить в этом суставе движения вокруг двух осей: сагиттальной, идущей через основание I пястной кости, и фронтальной, проходящей через кость-трапецию. Вокруг нее возможны сгибание и разгибание большого пальца вместе с пястной костью.
Запястно-пястные суставы II — V пальцев, articulationes carpometacarpales II — V — плоские , образуются сочленением суставных поверхностей второго ряда костей запястья с основанием II — V пястных костей.
Межпястные суставы, articulationes intermetacarpales . Суставы образованы прилегающими друг к другу поверхностями оснований II — V пястных костей.
Пястно-фаланговые суставы, articulationes metacarpophalangeales – эллипсовидные. Суставы образованы суставными поверхностями головок пястных костей и основаниями проксимальных фаланг.
№ 42 Локтевой сустав, особенности его строения Мышцы, действующие на локтевой сустав, их иннервация и кровоснабжение; рентгеновское изображение локтевого сустава.
Плечелоктевой сустав, articulatio humeroulnaris . Сустав образован сочленением блока плечевой кости и блоковидной вырезки локтевой кости. По форме суставных поверхностей — это блоковидный сустав.
Плечелучевой сустав, articulatio humeroradialis . Представляет собой сочленение головки плеча и суставной ямки головки лучевой кости. Сустав шаровидный.
Проксимальный лучелоктевой сустав, articulatio radioulnaris proximdlis . Это цилиндрический сустав. Образован сочленением суставной окружности лучевой кости и лучевой вырезки локтевой кости.
Суставная капсула локтевого сустава укреплена связками: локтевой коллатеральной, лучевой коллатеральной, кольцевой связкой лучевой кости и квадратной связкой.
В локтевом суставе возможны движения вокруг фронтальной оси и вокруг продольной оси, идущей вдоль оси лучевой кости.
На рентгенограмме локтевого сустава в прямой проекции суставная поверхность плечевой кости имеет вид изогнутой линии соответственно очертаниям головки мыщелка и блока. Общая рентгеновская суставная щель плечелоктевого и плече-лучевого суставов зигзагообразная, толщина полосы «просветления» равна 2—3 мм. На нее накладывается тень локтевого отростка одноименной кости и видна суставная щель проксимального лучелоктевого сустава.
№ 43 Суставы кисти; строение, форма, движения. Мышцы, действующие на суставы кисти, их кровоснабжение и иннервация, рентгеновское изображение суставов кисти.
Лучезапястный сустав, articulatio radiocarpdlis . – эллипсоидный. Сустав образован запястной суставной поверхностью лучевой кости, с медиальной стороны — суставным диском, discus artlcularls , и проксимальными поверхностями первого (проксимального) ряда костей запястья: ладьевидной, полулунной, трехгранной.
Среднезапястный сустав, articulatio mediocarpalis . – блоковидный. Он расположен между костями первого и второго рядов запястья. В суставе имеется как бы две головки, одна из которых образована ладьевидной костью, а вторая — головчатой и крючковидной костями. Суставная капсула среднезапястного сустава относительно свободная и очень тонкая с тыльной стороны.
Межзапястные суставы, articulationes intercarpales . – плоские. Эти суставы расположены между отдельными костями запястья. Образованы они обращенными друг к другу поверхностями сочленяющихся костей.
Запястно-пястные суставы, articulationes carpometacarpales – плоские.
Эти суставы образованы дистальными суставными поверхностями второго ряда костей запястья и суставными поверхностями оснований пястных костей.
Запястно-пястный сустав большого пальца кисти, articulatio carpometacarpalis pollicis , по форме отличается от остальных и является типичным седловидным суставом. Широкая суставная капсула и седловидные суставные поверхности позволяют производить в этом суставе движения вокруг двух осей: сагиттальной, идущей через основание I пястной кости, и фронтальной, проходящей через кость-трапецию. Вокруг нее возможны сгибание и разгибание большого пальца вместе с пястной костью.
Запястно-пястные суставы II — V пальцев, articulationes carpometacarpales II — V — плоские , образуются сочленением суставных поверхностей второго ряда костей запястья с основанием II — V пястных костей.
Межпястные суставы, articulationes intermetacarpales . Суставы образованы прилегающими друг к другу поверхностями оснований II — V пястных костей.
Пястно-фаланговые суставы, articulationes metacarpophalangeales – эллипсовидные. Суставы образованы суставными поверхностями головок пястных костей и основаниями проксимальных фаланг.
Также множество ещё мыщц, которые не поместились.
№ 44 Развитие и строение скелета нижней конечности. Особенности анатомии скелета, суставов и мышц нижней конечности как органа опоры и передвижения.
Бедренная кость. В дистальном эпифизе точка окостенения закладывается незадолго до рождения или вскоре после рождения (до 3 мес.). В проксимальном эпифизе на 1-м году появляется точка окостенения в головке бедренной кости (от новорожденности до 2 лет), в 1,5—9 лет — в большом вертеле, в 6—14 лет — в малом вертеле.
Надколенник. Окостеневает из нескольких точек, появляющихся в 2—6 лет после рождения и сливающихся в одну кость к 7 годам жизни ребенка.
Большеберцовая кость. В проксимальном эпифизе точка окостенения закладывается незадолго до рождения или после рождения (до 4 лет). В дистальном эпифизе она появляется до 2-го года жизни.
Малоберцовая кость. Точка окостенения в дистальном эпифизе закладывается до 3-го года жизни ребенка, в проксимальном — на 2—6-м году. Дистальный эпифиз срастается с диафизом в 15—25 лет, проксимальный — в 17—25 лет.
Плюсневые кости. Точки окостенения в эпифизах возникают в 1,5—7 лет, срастаются эпифизы с диафизами после 13—22 лет.
Фаланги. Диафизы начинают окостеневать на III месяце внутриутробной жизни, точки окостенения в основании фаланг появляются в 1,5—7,5 года, прирастают эпифизы к диафизам в 11—22 года.
Нижняя конечность человека выполняет функцию опоры, удерживания тела в вертикальном положении и перемещения его в пространстве. В связи с этим кости нижней конечности массивные, суставы между отдельными звеньями менее подвижны, чем в верхней конечности.
Стопа представляет собой сложное в механическом отношении сводчатое образование, благодаря чему она служит пружинящей опорой, от которой зависит сглаживание толчков и сотрясений при ходьбе, беге и прыжках.
№ 45 Кости таза и их соединения. Таз в целом. Возрастные и половые его особенности. Размеры женского таза.
Тазовая кость, os coxae . До 14—16 лет эта кость состоит из соединенных хрящом трех отдельных костей: подвздошной, лобковой и седалищной. Тела этих костей на наружной их поверхности образуют вертлужную впадину, acetabulum , являющуюся суставной ямкой для головки бедренной кости. Для сочленения с головкой бедренной кости в вертлужной впадине имеется полулунная поверхность, facies lunata . Центр вертлужной впадины — ямка вертлужной впадины, fossa acetabuli .
Суставы пояса нижней конечности, articulationes cinguli тёт bri inferiores , образуются за счет соединения тазовых костей друг с другом и с крестцом. Задний конец каждой тазовой кости сочленяется с крестцом при помощи парного крестцово-подвздошного сустава, а спереди тазовые кости образуют лобковый симфиз.
№ 46 Тазобедренный сустав: строение, форма, движения; мышцы, производящие эти движения, их кровоснабжение и иннервация. Рентгеновское изображение тазобедренного сустава.
Суставная капсула тазобедренного сустава на тазовой кости прикрепляется по окружности вертлужной впадины так, что последняя находится внутри полости сустава.
Внутри полости расположена связка головки бедренной кости, lig . capitis femoris . С одной стороны она прикрепляется на ямке головки бедренной кости, с другой — к тазовой кости в области вырезки вертлужной впадины и к поперечной связке вертлужной впадины.
Снаружи капсула укреплена тремя связками: подвздошно-бедренной связкой, lig . iliofemorale , лобково-бедренной связкой, lig . pubofemorale , седалищно-бедренной связка, lig . ischiofemorale .
Тазобедренный сустав относится к разновидности шаровидного — чашеобразному суставу, articuldtio cotylica .
В нем возможны движения вокруг трех осей. Вокруг фронтальной оси в тазобедренном суставе возможны сгибание и разгибание.
За счет движений вокруг сагиттальной оси в тазобедренном суставе происходит отведение и приведение нижней конечности по отношению к срединной линии.
Вокруг вертикальной оси в тазобедренном суставе совершается вращение головки бедренной кости. В суставе возможно также круговое движение.
На рентгеновских снимках тазобедренного сустава головка бедренной кости имеет округлую форму. У ее медиальной поверхности заметно углубление с шероховатыми краями — это ямка головки бедренной кости. Четко определяется также и рентгеновская суставная щель.
Иннервация : n. gluteus inferior.
Кровоснабжение : a. glutea inferior, a. glutea superior, a. circumflexa femoris medialis.
Кровоснабжение : a. glutea superior, a. circumflexa femoris lateralis.
Иннервация : n. gluteus superior.
Кровоснабжение : a. glutea superior, a. circumflexa femoris lateralis.
Напрягатель широкой фасции , т . tensor fasciae latae,
Кровоснабжение : a. glutea superior, a. circumflexa femoris lateralis.
Кровоснабжение : a. glutea inferior, a. circumflexa femoris medialis, a. obturatoria.
Наружная запирательная мышца, т. obturator externus .
Кровоснабжение : a. obturatoria, a. circumflexa femoris iateralis.
№ 47 Коленный сустав: строение, форма, движения, мышцы, действующие на коленный сустав, их кровоснабжение и иннервация. Рентгеновское изображение коленного сустава.
Суставная поверхность на бедренной кости образована медиальным и латеральным мыщелками и надколенниковой поверхностью на передней поверхности дистального эпифиза бедра. Верхняя суставная поверхность большеберцовой кости представлена двумя овальными углублениями, которые сочленяются с мыщелками бедренной кости. Суставная поверхность надколенника расположена на его задней поверхности и сочленяется только с надколенниковой поверхностью бедренной кости.
Суставные поверхности большеберцовой кости и бедра дополнены внутрисуставными хрящами: медиальным и латеральным менисками.
Концы менисков прикрепляются к межмыщелковому возвышению с помощью связок. Впереди латеральный и медиальный мениски соединены друг с другом поперечной связкой колена, lig . transversum genus .
Коленный сустав относится к комплексным суставам в связи с наличием в нем менисков.
Капсула коленного сустава со стороны полости сустава срастается с наружными краями обоих менисков. Синовиальная мембрана выстилает изнутри фиброзную мембрану капсулы и образует многочисленные складки. Наиболее развиты парные крыловидные складки, plicae alders . От надколенника книзу направляется поднадколенниковая синовиальная складка, plica synovialis infrapatellaris .
Спереди капсула сустава укреплена сухожилием четырехглавой мышцы бедра (т. quadriceps femoris ).
По форме суставных поверхностей коленный сустав является типичным мыщелком. В нем возможны движения вокруг двух осей: фронтальной и вертикальной (продольной). Вокруг фронтальной оси в коленном суставе происходят сгибание и разгибание.
На рентгенограммах коленного сустава вследствие наличия менисков рентгеновская суставная щель имеет большую высоту. Четко видны на снимках не только бедренная и большеберцовая кости, но и надколенник. Между медиальным и латеральным мыщелками на снимке более светлый участок, соответствующий межмыщелковой ямке. Мениски видны только при специальном исследовании.
Иннервация : n. femoralis
Кровоснабжение : a. circumflexa femoris lateralis, a. femoralis (rr. musculares), a. descendens geninularis.
Кровоснабжение : a. circumflexa femoris medialis, aa. perforantes.
Полусухожильная мышца , т . semitendindsus,
Кровоснабжение : aa. perforantes.
Полуперепончатая мышца , т . semimembranosus,
Иннервация : n. tibialis.
Кровоснабжение : a. circumflexa femoris medialis, aa. perforantes, a. poplitea.
Иннервация : n. obturatorius
Кровоснабжение : a. obturatoria, a. pudenda externa, a. femoralis.
№ 48 Голеностопный сустав: строение, форма, движения; мышцы, действующие на этот сустав, их кровоснабжение и иннервация, рентгеновское изображение голеностопного сустава.
С латеральной стороны сустава капсула укреплена тремя связками.
Начинается от латеральной лодыжки, направляется кзади и прикрепляется к заднему отростку таранной кости.
В голеностопном суставе возможно движение вокруг фронтальной оси — сгибание (подошвенное сгибание) и разгибание (тыльное сгибание).
Передняя большеберцовая мышца, т: tibialis anterior
Длинный разгибатель пальцев, т. extensor digitorum longus ,
Длинный разгибатель большого пальца стопы, т. extensor hallucis longus ,
Трехглавая мышца голени, m . triceps surae : Икроножная мышца, т. gastrocnemius ,+ Камбаловидная мышца, т. soleus ,
Подошвенная мышца, т. plantaris
Подколенная мышца, т. popliteus
Длинный сгибатель пальцев, т. flexor digitdrum longus ,
Длинный сгибатель большого пальца стопы, т. flexor hallucis longus ,
Задняя болыиеберцовая мышца, т. tibialis posterior
Длинная малоберцовая мышца, т. peroneus longus
Иннервация : n. fibularis superficialis
Кровоснабжение : a. inierior lateralis genus, a. fibu laris.
Короткая малоберцовая мышца, т. peroneus brevis
Кровоснабжение: а. ре r о ne а.
№ 49 Кости голени и стопы: их соединения. Пассивные и активные «затяжки» сводов стопы, механизм их действия на стопу.
Плюсневые кости, ossa metatarsi , представляют собой пять трубчатых коротких костей. Выделяют тело плюсневой кости, — corpus metatarsale , головку, caput metatarsale , и основание, basis metatrsalis
Кости пальцев (фаланги), ossa digitorum ( phalanges ). У пальцев стопы имеются проксимальная фаланга, phalanx proximalis , средняя фаланга, phalanx media , и дисталь-ная фаланга, phalanx distalis . Исключение составляет большой палец ( I палец), hallux ( digitus primus ), скелет которого состоит из двух фаланг: проксимальной и дистальной. Фаланги являются трубчатыми костями. Различают тело фаланги, corpus phalangis , головку фаланги, caput phaldngis , основание фаланги, basis phalangis , и два конца.
Кости стопы сочленяются с костями голени и между собой, образуя сложные по строению и функции суставы. Все суставы стопы можно разделить на четыре большие группы: 1) сочленения стопы с голенью; 2) сочленения костей предплюсны; 3) сочленения костей предплюсны и плюсны; 4) сочленения костей пальцев.
Можно выделить пять продольных сводов и поперечный свод стопы. Все продольные своды стопы начинаются в одной точке — это бугор пяточной кости. В состав каждого свода входит одна плюсневая кость и часть костей предплюсны, расположенных между данной плюсневой костью и пяточным бугром.
Своды стопы удерживаются формой образующих их костей, связками (пассивные «затяжки» сводов стопы) и мышцами (активные «затяжки»).
Для укрепления продольного свода стопы в качестве пассивных «затяжек» большое значение имеют подошвенные связки: длинная и пяточно-ладьевидная, а также подошвенный апоневроз. Поперечный свод стопы удерживается поперечно расположенными связками подошвы: глубокой поперечной плюсневой, межкостными плюсневыми и др.
Мышцы голени и стопы также способствуют удержанию (укреплению) сводов стопы. Продольно расположенные мышцы и их сухожилия, прикрепляющиеся к фалангам пальцев, укорачивают стопу и тем самым способствуют «затяжке» ее продольных сводов, а поперечно лежащие мышцы и идущее в поперечном направлении сухожилие длинной малоберцовой мышцы суживают стопу, укрепляют ее поперечный свод.
При расслаблении активных и пассивных «затяжек» своды стопы опускаются, стопа уплощается, развивается плоскостопие.