Конъюнктивит: причины возникновения заболевания
Конъюнктивит – воспалительный процесс в тонкой многослойной слизистой оболочке, охватывающей глазное яблоко и внутренние поверхности век. При закрытых веках глаз оказывается полностью заключен в этот соединительный «мешок», или «сумку», или «чехол» – так обычно переводят латинский термин «сonjunctiva», который означает нечто соединяющее, объединяющее.
Основная функция конъюнктивы состоит в увлажнении и смазке внешней поверхности глаза, с которой она непосредственно контактирует; для этого конъюнктива содержит некоторое количество собственных слезных желез (в дополнение к основным слезным железам). Кроме того, конъюнктива и глазное яблоко образуют своеобразный шаровой шарнир, где глазные движения в любой плоскости должны быть максимально свободными. Форма слизистого мешка, его складки и состав вырабатываемого им секрета должны, во-первых, обеспечивать такую свободу движений, во-вторых, не препятствовать зрению. При очередном увлажнении прозрачного роговичного слоя и смывании мелких соринок (для чего, собственно, эволюцией и «придуман» механизм моргания) оптические характеристики глаза не должны изменяться – поэтому секреторная «смазка» конъюнктивы, в норме прозрачная, эволюционно сбалансирована как по вязкости-текучести, так и по рефракции.
Однако нормальное функционирование конъюнктивы может грубо нарушаться при ряде офтальмологических заболеваний. Наиболее известным из них (и, вообще, наиболее распространенным диагнозом в офтальмологии) является воспаление – конъюнктивит.
Клиническая картина, характер возникновения, динамика развития конъюнктивита, – равно как и ответные терапевтические меры, – определяются причиной и источником воспаления. К основным таким факторам относятся:
Инфекция
Наиболее частая причина воспаления конъюнктивы. Инфекционный конъюнктивит диагностируется преимущественно у детей – как одна из классических «болезней немытых рук», поскольку в большинстве случаев возбудитель попадает на слизистую оболочку глаза именно этим путем. Реже инфекционный конъюнктивит развивается у пожилых людей и/или на фоне ослабленного иммунитета – как правило, с заносом возбудителя инфекции из других очагов в кровеносную систему конъюнктивы. В наименьшей степени инфекционным конъюнктивитам подвержена взрослая работоспособная часть населения, однако и она отнюдь не гарантирована от такого воспаления.
Инфекционные конъюнктивиты, в свою очередь, делятся на подгруппы по этиологическому критерию: бактериальные, протозойные, грибковые, вирусные. Так, причиной конъюнктивита могут становиться вирусы гриппа, герпеса, кори, а также аденовирусы (т.е. вирусы, преимущественно поражающие слизистые оболочки); эта форма воспаления конъюнктивы становится все более распространенной и обнаруживает тенденцию к утяжелению. Тяжело, а иногда с необратимыми последствиями, могут протекать также конъюнктивиты, вызванные синегнойной палочкой, гонококком, хламидиями.
Аллергическая реакция
Аллергический конъюнктивит как изолированная, ограниченная одной лишь офтальмологической симптоматикой патология встречается достаточно редко (типичный пример – «глазная аллергия на кошек»). Чаще это одна из локальных реакций в рамках более общего «иммунного взрыва» – например, при поллинозе (сезонной сенной лихорадке, вызываемой растительной пыльцой), когда раздражаются и воспаляются буквально все слизистые оболочки, и конъюнктива в том числе. Одной из специфических техногенных реакций является аллергия на контактные линзы, что во многих случаях исключает, даже при наличии прямых показаний, этот вид оптической коррекции. Хотя в подавляющем большинстве случаев реакция идет на раствор, в котором хранятся линзы, т.к. сам материал, из которого они изготовлены, является достаточно инертным.
Вообще, аллергенами для конъюнктивы могут выступать практически все окружающие человека вещества: бытовая химия, косметика, шерсть домашних животных, слюна жалящих насекомых и мн.др.
Иногда говорят о смешанном инфекционно-аллергическом конъюнктивите, тем самым подчеркивая суть воспалительного процесса как аллергической реакции организма на токсины, вырабатываемые возбудителем инфекции.
Физические и химические факторы
Причиной раздражения и воспаления слизистой оболочки глаза могут стать сильный ветер, особенно слишком горячий или холодный, с большим содержанием пыли, мелких острых льдинок или песка; мощное световое воздействие, особенно в ультрафиолетовой части спектра; химические вещества с выраженной кислотной или щелочной реакцией (pH) – например, сильно хлорированная вода бассейна, некачественные шампуни и мн.др.
Неизвестные причины. В случаях, когда непосредственную причину воспаления конъюнктивы установить не удается, говорят о конъюнктивите неясной этиологии или об идиопатическом (обусловленном сугубо индивидуальными особенностями конкретного организма) конъюнктивите, в лечении ограничиваясь паллиативным устранением симптомов. К счастью, конъюнктивиты этого типа встречаются значительно реже всех прочих форм.
Специалисты нашег офтальмологического центра быстро выявят причину возникновения конъюнктивита и назначат эффективное лечение, котрое позволит быстро победить болезнь и избежать осложнений!
Симптомы и лечение
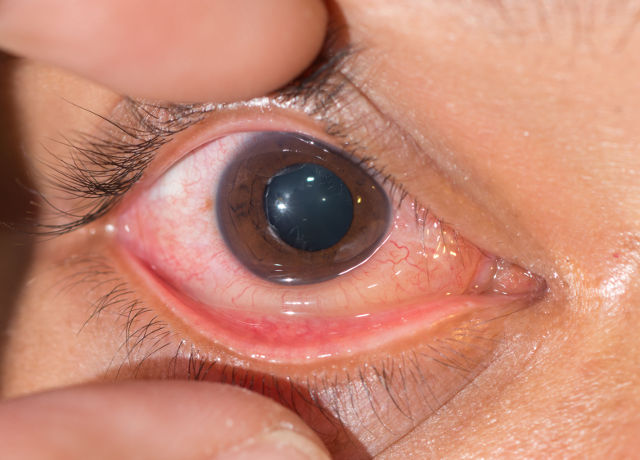
Общая для всех конъюнктивитов симптоматика достаточно четко описывается просторечным выражением «воспаленные глаза»: это отечность, мутность, слезоточивость, гиперемия (покраснение и распухание сосудистой сетки конъюнктивы), ощущение инородного тела, мучительный зуд, скопления экссудата в уголках глаза и на ресницах. Для купирования таких общих внешних проявлений назначают противовоспалительные и десенсибилизирующие препараты, обычно в форме глазных капель. Но истинная, этиопатогенетическая терапия конъюнктивита всегда ориентирована на устранение болезнетворного фактора. В зависимости от этиологии, могут быть назначены антибиотики, иммуностимуляторы и иммуномодуляторы, антигистаминные (противоаллергические) средства, а также «успокаивающие» промывания и щадящий режим в случае физико-химического поражения.
Кроме того, ключевое значение имеет тип течения конъюнктивита – острый или хронический. Во втором, значительно менее благоприятном случае важно не допускать обострений, тщательно контролировать эффективность назначенного лечения и при необходимости своевременно менять терапевтическую схему.
Симптомы и признаки конъюнктивита
Конъюнктивит, общеизвестное и широко распространенное офтальмологическое заболевание, представляет собой воспалительный процесс в тонкой прозрачной слизистой оболочке (конъюнктиве), которая охватывает подвижное глазное яблоко и распространяется на внутренние поверхности век. Вероятно, каждый человек слышал, видел, читал, испытывал сам или хотя бы интуитивно представляет себе, что такое «воспаленные глаза». Вместе с тем, конъюнктивит проявляется не только типичной и общей для всех случаев симптоматикой, но и весьма существенными клиническими особенностями, которые зависят, прежде всего, от этиологии (причины) и типа течения воспалительного процесса в конъюнктиве. Эти различия имеют весьма существенное диагностическое и прогностическое значение, поэтому стоит остановиться на них подробнее.
Общие признаки
Стандартный набор симптомов, присущих практически любому конъюнктивиту, включает следующие признаки:
Специфические симптомы
Аденовирусный конъюнктивит вызывается, как видно из определения, аденовирусной инфекцией, т.е. вирусами, преимущественно поражающими слизистые оболочки (для человека опасны около 40 видов). Такая форма конъюнктивита отличается бурным началом, обычно на фоне уже развившихся респираторных симптомов и высокой температуры (у детей чаще всего отмечается также увеличение лицевых лимфатических узлов). Поскольку аденовирусы распространяются воздушно-капельным путем, этот вид конъюнктивита очень контагиозен (заразен) и может поражать целые коллективы, – особенно детские. Дополнительными симптомами выступают болезненная чувствительность к свету, гиперемия век; в некоторых случаях образуются мелкие пузырьки или пленки, изредка развивается (и затем проходит без каких-либо последствий) точечное поражение роговичной оболочки. При катаральной форме жидкие выделения, как правило, незначительны и не содержат гноя. Воспаление может манифестировать либо на одном глазу (с последующим вовлечением второго), либо сразу на обоих.
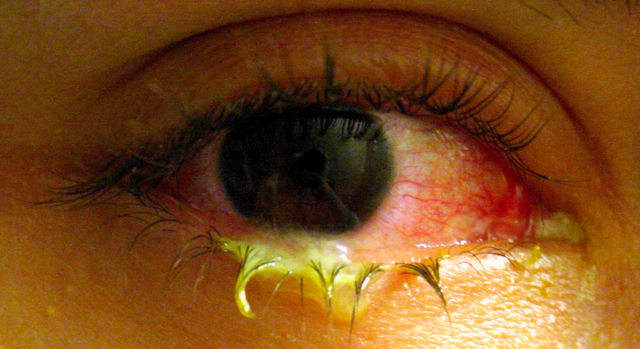
Острый бактериальный конъюнктивит вызывается многочисленными болезнетворными кокками – стрепто-, стафило- и т.д., – среди которых особенно опасен гонококк, а также синегнойной палочкой, внутриклеточным паразитом хламидией, туберкулезной микобактерией Коха (в жарких странах распространен, в частности, эпидемический конъюнктивит Коха-Уикса). Характерными особенностями бактериальных конъюнктивитов являются острое начало, поражение одного глаза с практически неизбежным распространением на другой, ощущение рези и светобоязни, но главное – обильные, чаще изжелта-зеленые гнойные выделения, из-за которых могут слипаться веки, образовываться сухие корочки и т.п. Выражена также описанная выше общая симптоматика (отечность, помутнение, покраснение).
Аллергический конъюнктивит развивается, как правило, одновременно на двух глазах и сопровождается прочими характерными симптомами общей аллергической реакции: ринитом, многократным неудержимым чиханием и т.д. Отличительными особенностями являются мучительный зуд, повышенное слезотечение, отечность и припухлость век.
Хронический конъюнктивит вызывается, как правило, продолжительным раздражающим действием неблагоприятных физико-химических факторов: слишком интенсивного освещения, загрязненного воздуха, профессиональных вредностей на некоторых производствах. Причинами могут оказаться также авитаминоз, метаболические расстройства, хронические заболевания других органов, выраженная рефракционная аномалия (близорукость, дальнозоркость). По определению, хронический конъюнктивит отличается длительным течением и, чаще всего, стертой, вялой симптоматикой. Пациенты жалуются на утомляемость глаз, неприятно обостренную светочувствительность, чувства «песка в глазах», жжения, зуда. Возможна скудная слизисто-гнойная экссудация (отделяемое, как правило, скапливается за время сна в уголках глаз), незначительная отечность, покраснение, утрата естественного блеска глаз.
Грибковый конъюнктивит (офтальмомикоз) наряду с общей для конъюнктивитов симптоматикой, может проявляться гранулематозными разрастаниями, отделением гноя, в тяжелых формах – образованием свищей, язвочек, пленок. Однако в большинстве случаев симптоматика выражена слабо, особенно в сравнении с нарушениями в основном очаге инфекции (например, в урогенитальной сфере).
Паразитарный конъюнктивит (онхоцеркоз) развивается при заражении человека гельминтами из рода филярия, переносчиком которых выступает мелкая мошка, обитающая преимущественно вдоль речных берегов (отсюда синонимическое название конъюнктивита: «речная слепота»). Данные паразиты отличаются длительным и довольно сложным циклом развития, а сам онхоцеркоз, наиболее распространенный в африканских и латиноамериканских странах, можно было бы и не упоминать, – в силу его «экзотичности», – если бы не стремительное развитие туризма и других видов межконтинентальной коммуникации. Следует учитывать, что этим видом паразитоза страдают, по оценкам ВОЗ, около 20 млн человек, причем в значительной части случаев поражение глаз результирует кровоизлияниями, ретинитом (воспалением сетчатки) и другими тяжелыми осложнениями вплоть до необратимой слепоты. При этом в клинической картине преобладает, как правило, не офтальмологическая, а более общая симптоматика инвазии: фебрилитет, цефалгия, слабость, изменения кожи и пр.
Обращайтесь при первых признаках конъюнктивита в наш офтальмологический центр: это поможет быстро справиться с проблемой и избежать развития тяжелых осложнений!
В заключение отметим, что наиболее распространенным видом конъюнктивита является конъюнктивит инфекционный, причем эпидемиологические данные по структуре резко отличаются в активной взрослой популяции (где свыше 80% случаев вызвано аденовирусной инфекцией) и у детей, которые вирусными и бактериальными конъюнктивитами заболевают с примерно равной частотой. В любом случае, решающее значение имеет достоверная диагностика причин – от этого зависит эффективность лечения. Так, даже при полном сходстве симптоматики аллергический конъюнктивит бессмысленно лечить антибиотиками, а бактериальный или грибковый – антивирусными препаратами. Во избежание серьезных осложнений и хронификации воспаления, при первых признаках конъюнктивита следует обязательно показаться квалифицированному офтальмологу.
Конъюнктивит
Конъюнктивит – офтальмологическое заболевание, при котором происходит воспаление слизистой оболочки глаза, то есть конъюнктивы.
Узнайте о симптомах и лечении конъюнктивита, причинах возникновения и гигиене глаз в период болезни.
Симптомы конъюнктивита
К основным признакам воспаления конъюнктивы относятся:
При первых признаках заболевания необходимо обращаться к врачу!
Причины появления конъюнктивита
Чаще всего конъюнктивит имеет аллергический или инфекционный (вирусный) характер, однако для назначения адекватного лечения офтальмологу нужно убедиться в природе заболевания.
Для лечения конъюнктивита офтальмологу необходимо выявить причину его появления
Диагностика
Опытному специалисту для диагностирования конъюнктивита достаточно провести внешний осмотр глаз. Куда сложнее определить природу воспаления, поэтому для установления причины заболевания могут потребоваться дополнительные исследования:
Лечение конъюнктивита
Универсального лечения нет, каждый тип конъюнктивита лечится по-разному.
Препараты для лекарства вирусной терапии подбирает офтальмолог. Чтобы облегчить симптомы и не допустить осложнений, врач также порекомендует особую гигиену глаз на время болезни и лечебные компрессы.
При бактериальном конъюнктивите будут назначены антибиотики в форме капель. В среднем бактериальный конъюнктивит проходит за неделю.
Если конъюнктивит возник на фоне аллергии, первым делом будут прописаны антигистаминные препараты. По возможности необходимо сократить контакты с аллергеном. По решению офтальмолога могут быть назначены местные кортикостероиды, которые помогут уменьшить воспаление. Для борьбы с симптомами врач может порекомендовать холодные компрессы на глаза.
Если вы пользуетесь контактными линзами, от них на время придется отказаться.
Осложнения конъюнктивита
Хотя на первый взгляд конъюнктивит кажется достаточно легким заболеванием, осложнения могут привести к тяжелым последствиям, вплоть до слепоты.
Без необходимого лечения конъюнктивит может перейти в хроническую форму. Если слизистая глаз постоянно воспалена, рано или поздно процесс перейдет и на роговицу, а это уже может закончиться полной потерей зрения.
Чем раньше вы получите лечение, тем легче будет справиться с конъюнктивитом. Поэтому при первых признаках болезни необходимо обратиться к офтальмологу.
Как передается конъюнктивит
Конъюнктивит очень заразен, если только он не имеет аллергическую природу. Инфекционное воспаление может передаваться от человека к человеку через кашель, чихание, прикосновения, использование общих бытовых предметов, например, одного полотенца.
Конъюнктивит передается воздушно-капельным путем, через прикосновения и предметы
Наиболее опасный период приходится на первые 48 часов, именно в это время распространение инфекции максимально. Особенно этому подвержены дети дошкольного и школьного возраста. Если ваш ребенок заболел конъюнктивитом, придется пропустить минимум два школьных дня, иначе другие дети тоже заразятся.
Внутри семьи распространение болезни также происходит очень быстро, поэтому важно соблюдать меры предосторожности и уделять особое внимание гигиене.
Гигиена при конъюнктивите
Чтобы снизить риск, больной должен иметь собственные предметы обихода – посуду, полотенца, постельные принадлежности, косметику. После полного выздоровления постельное белье, одежду и полотенца необходимо постирать, а косметику, которой пользовался зараженный человек, придется выбросить (по крайней мере средства для макияжа глаз). Подробнее о гигиене при конъюнктивите вам расскажет лечащий офтальмолог.
На время лечения придется отказаться от использования контактных линз. Если вы носили контактные линзы после заражения конъюнктивитом, обязательно замените эту пару на новую.
Всем членам семьи стоит чаще мыть руки теплой водой с мылом, даже если вы не покидаете квартиру.
Вирусный конъюнктивит: причины, симптомы и лечение
В этой статье мы расскажем вам:
Спровоцировать заболевание конъюнктивитом способны более 45 различных вирусов, утверждают исследователи. Этот заболевание доставляет сильный дискомфорт, чаще поражает детей, однако нередко встречается и у взрослых пациентов.
По распространенности вирусный конъюнктивит уступает бактериальному. Однако ввиду высокой контагиозности, вспышки заболевания чрезвычайно трудно контролировать: единичные случаи вирусных конъюнктивитов быстро перерастают в эпидемические, влекущие за собой различные социально-экономические последствия — от введения карантинов до резкого роста временной нетрудоспособности.
Из этой статьи вы узнаете о том, что представляет из себя вирусный конъюнктивит, как его отличить и правильно реагировать в случае появления подозрительных симптомов.
Вирусный конъюнктивит — это вызванное вирусом воспалительное заболевание конъюнктивы — оболочки, выстилающей внешнюю поверхность глазного яблока и внутреннюю поверхность век.
Причины вирусных конъюнктивитов
Острый вирусный конъюнктивит начинает развиваться при:
Заболевание может быть изолированным и сопутствующим — появившемся на фоне другой болезни. Проявлению недуга способствует снижение иммунитета из-за простуды, в послеоперационном периоде, при беременности.
Передача вируса происходит при контакте с полотенцами, платками, постельным бельем инфицированного человека, зараженными предметами — игрушками, дверными ручками, посудой, через грязные руки или воздушно-капельным путем.

Классификация вирусных конъюнктивитов
В зависимости от вируса, вызвавшего заболевание, выделяют:
Симптомы вирусных конъюнктивитов могут отличаться.
Аденовирусный конъюнктивит
Эту форму заболевания иногда еще называют фарингоконъюнктивальной лихорадкой. Как понятно из названия, в патологический процесс втянуты не только глаза, но и носоглотка.
Причиной аденовирусного конъюнктивита становятся аденовирусы 7, 5 и 3 серотипов.
Симптомы аденовирусного конъюнктивита:
Признаки глазного вирусного конъюнктивита данной формы появляются через неделю после заражения.
Аденовирусный конъюнктивит может проходить в катаральной форме, самой распространенной, с симптомами средней выраженности и достаточно быстрым выздоровлением; пленчатой с образованием на конъюнктиве тонких, белесых пленок; или фолликулярной с высыпанием фолликулов.
Герпетический конъюнктивит
В возникновении данной формы заболевания участвует вирус герпеса — простой, зостер, или — реже — цитомегаловирус или вирус Эпштейна-Барр.
Симптомы герпетического конъюнктивита:
Обычно болезнь носит вялый характер: симптомы нарастают постепенно, начиная с одного и вовлекая в процесс второй глаз.
В зависимости от особенностей протекания герпетический конъюнктивит делится на катаральную, фолликулярную, везикулярно-язвенную формы. При катаральной заболевание проходит легче, чем при остальных, однако все три формы требуют лечения под наблюдением специалиста.
Эпидемический кератоконъюнктивит
Виновником этой разновидности заболевания также является аденовирус — но уже 8 серотипа. Аденовирусный кератоконъюнктивит — проблема студенческих, рабочих, внутрибольничных и других организованных коллективов. Из-за его высокой заразности при вспышке пострадать может множество человек, причем в основном — взрослые.
Инкубационный период заболевания — от 4 до 8 суток.
Симптомы эпидемического кератоконъюнктивита:
Симптомы первой волны заболевания стихают в течение недели. Затем, после кажущегося выздоровления, пациенты начинают снова жаловаться на:
Все это — признаки поражения роговицы. При осмотре офтальмолог обнаружит хаотично рассыпанные на поверхности помутнения, которые и влияют на качество зрения. Полностью болезнь пройдет лишь через 1,5 — 2 месяца. При адекватном лечении прогноз — благоприятный.
Эпидемический геморрагический конъюнктивит
Данная форма конъюнктивита, вызываемая аденовирусом-70, отличается от описанных еще большей контагиозностью и сравнительно малым — до 48 часов — инкубационным периодом.
Симптомы заболевания классические: резкое начало с покраснением, отеком, появлением инфильтратов. Пациенты жалуются на повышенную чувствительность к свету, слезотечение, болезненность и увеличение предушных лимфоузлов. Через некоторое время — чаще всего на вторые сутки — на конъюнктиве склеры появляются мелкие и обширные кровоизлияния.
Полное излечение наступает примерно через две недели.
Отличия вирусного конъюнктивита от бактериального и аллергического
Диагностика вирусного конъюнктивита обычно основывается на результатах лабораторных исследований. Однако существуют характерные признаки каждой из форм, которые позволяют специалисту сделать предположение о природе заболевания уже после осмотра.
Отличия вирусного конъюнктивита
Так, от бактериальной формы вирусный конъюнктивит отличается:
При вирусном конъюнктивите в отделяемом лишь иногда присутствуют небольшие вкрапления гноя, в то время как выделения при бактериальном — в основном гнойные.
Как правило, бактериальный конъюнктивит не затрагивает их. На вирусную форму лимфоузлы реагируют увеличением и болезненностью.
Аллергический конъюнктивит также отличается от вирусного. При аллергии отделяемое более обильное, вязкое, напоминающее слизь. Лимфатические узлы не напряжены, а вот отек — гораздо сильнее. Кроме того, аллергический конъюнктивит сопровождается — в отличие от вирусного — сильнейшим зудом.
Лечение и профилактика вирусного конъюнктивита
Профилактика болезни заключается в тщательном соблюдении личной гигиены: мытье рук, индивидуальном использовании полотенец, косметики, уходе за контактными линзами, должной обработке медицинских инструментов. Помимо этого, стоит заняться укреплением иммунитета.
Для лечения вирусного конъюнктивита у взрослых и детей необходимо обратиться к врачу: он выяснит, какой именно формой вы заболели, и назначит необходимые лекарства — капли, гели или мази с противовирусным эффектом.
ХРОНИЧЕСКИЙ КОНЪЮНКТИВИТ
Хронический конъюнктивит — это воспалительная реакция конъюнктивы, характеризующаяся гиперемией и отеком слизистой оболочки век, образованием фолликулов или сосочков на конъюнктиве и сопровождающаяся зудом, ощущением «песка в глазах», иногда с поражением
Хронический конъюнктивит — это воспалительная реакция конъюнктивы, характеризующаяся гиперемией и отеком слизистой оболочки век, образованием фолликулов или сосочков на конъюнктиве и сопровождающаяся зудом, ощущением «песка в глазах», иногда с поражением роговицы и нарушением зрения. Очень часто причиной развития хронического конъюнктивита является аллергическая реакция, развивающаяся у пациентов, имеющих повышенную чувствительность (сенсибилизацию) к тому или иному аллергену. Конъюнктивит представляет собой наиболее часто встречающуюся локализацию аллергической реакции со стороны органа зрения и составляет до 90% всех аллергических поражений глаз [9]; реже встречаются аллергический блефарит, дерматит век, еще реже — аллергический кератит, ирит, увеит, ретинит, неврит.
Аллергические конъюнктивиты часто сочетаются с такими клиническими проявлениями аллергопатологии, как аллергический ринит, бронхиальная астма, атопический дерматит. Аллергические конъюнктивиты поражают примерно 15% всего населения и являются актуальной проблемой для практикующих аллергологов и офтальмологов. По данным эпидемиологических исследований, распространенность аллергопатологии достигает в странах Европы 20—25%. Распространенность аллергии в России в среднем составляет 12–24% [4]. Аллергический конъюнктивит как одно из клинических проявлений аллергической реакции встречается у 80— 90% больных с сенсибилизацией к аэроаллергенам.
Патогенетической основой развития аллергического конъюнктивита по классификации Gell и Coombs является аллергическая реакция 1 типа, связанная с образованием в организме аллергических антител, принадлежащих к иммуноглобулину класса Е (IgE).
В случае поступления во внутреннюю среду организма аллергена, последний фрагментируется в антиген-представляющих клетках до упрощенных пептидов, которые затем представляются этими клетками Т-клеткам-помощникам (Th-клеткам), имеющим профиль Тh2-клеток. Этот профиль характеризуется продукцией клетками таких цитокинов, как интерлейкин IL-4, IL-13 и IL-5, но не IL-2 или интерферон IFN-γ. Th2-клеточный профиль имеет отношение к гуморальному иммунному ответу и к IgE-ответу, в частности. Для Тh1-клеточного профиля характерна продукция клетками IFN-γ и IL-2, но не IL-4, IL-13 или IL-5. Между Тh1- и Тh2-клетками существуют реципрокные отношения, и IFN-γ (цитокин Тh1-клеток) тормозит (сдерживает) активность Тh2-клеток, необходимых для осуществления IgE-ответа.
Образовавшиеся IgE-антитела фиксируются на имеющих к ним очень высокое сродство специализированных рецепторах (высокоаффинные рецепторы для Fc-фрагмента иммуноглобулина Е — FсεRI), расположенных на тучных клетках слизистых оболочек и соединительной ткани. Таким образом, вооруженные IgE-антителами тучные клетки оказываются готовы к распознаванию аллергена, если он повторно сможет поступить во внутреннюю среду организма. При повторном поступлении аллерген связывается IgE-антителами, происходит активация тучных клеток, в результате чего из них секретируются медиаторы (гистамин, простагландин D2, лейкотриены С4, D4, Е4), фактор активации тромбоцитов (FAT), триптаза и др.), которые вызывают повышение сосудистой проницаемости и отек ткани, сокращение гладкой мускулатуры, гиперсекрецию слизистых желез, раздражение периферических нервных окончаний. Эти изменения составляют основу быстрой (ранней) фазы аллергической реакции (рис.), развивающейся в течение первых минут после действия аллергена.
Помимо указанных действий высвобожденные медиаторы привлекают в зону аллергической реакции другие клетки-участники: базофилы, эозинофилы, моноциты, лимфоциты, нейтрофилы. Пришедшие в эту зону дополнительные клетки-участники аллергической реакции активируются, в результате чего также секретируют проаллергические (провоспалительные) медиаторы. Действие этих клеток и их медиаторов формирует позднюю (или отсроченную) фазу аллергической реакции. Поздняя фаза обусловливает поддержание аллергического воспаления в ткани, хронизацию процесса, формирование и усиление аллерген-неспецифической тканевой гиперреактивности, выражающейся в повышении чувствительности уже не только к конкретному аллергену, но и к разнообразным неспецифическим раздражающим воздействиям (дымы, газы, резкие запахи и проч.) [1] (рис.).
Диагностика аллергического конъюнктивита
В некоторых случаях типичная картина заболевания или четкая связь его с воздействием внешнего аллергенного фактора не оставляет сомнений при постановке диагноза. В большинстве же случаев диагностика аллергических заболеваний глаз сопряжена с большими трудностями и требует применения специфических аллергологических методов исследования.
Аллергологический анамнез — наиболее важный диагностический фактор, позволяющий предположить «виновный» аллерген у 70% больных [4]. Следует уделять особое внимание данным о наличии наследственной аллергологической компроментированности, особенностях течения заболевания, временной связи обострений с контактом с провоцирующим фактором, сезонности, наличии других сопутствующих аллергических заболеваний. Важное диагностическое значение имеют кожные тесты, применяемые в аллергологической практике (прик-тест, скарификационные, внутрикожные, аппликационные тесты), которые малотравматичны и в то же время достаточно информативны. Провокационные аллергические пробы (конъюнктивальная, назальная и подъязычная) применяют в исключительных случаях, с большой осторожностью и только в период ремиссии. Лабораторная аллергодиагностика высокоспецифична и возможна в остром периоде заболевания благодаря своей безопасности. Наиболее распространены методы определения аллерген-специфических IgE-антител в сыворотке крови методом радиоаллергосорбентного исследования (РАСТ) или иммуноферментного анализа (ИФА). Определенное диагностическое значение имеет выявление эозинофилов в соскобе с конъюнктивы.
Клиническая картина аллергического конъюнктивита
В зависимости от особенностей течения аллергического конъюнктивита, связанного со временем года, выделяют сезонный конъюнктивит, обычно обостряющийся в определенное время года (весной, ранним или поздним летом), и круглогодичный, возникающий в любое время года. Особыми формами аллергического конъюнктивита являются весенний кератоконъюнктивит, аллергический конъюнктивит, развивающийся при ношении контактных линз, конъюнктивит как проявление лекарственной аллергии и крупнопапиллярный конъюнктивит.
Сезонный аллергический конъюнктивит (как одно из проявлений, реже — единственное клиническое проявление поллиноза) — это сезонное аллергическое заболевание глаз, вызываемое пыльцой растений в период цветения деревьев, злаковых трав или сорных и сложноцветных растений. Обострения этого заболевания повторяются из года в год в одно и то же время и четко совпадают с календарем пыления растений в каждом климатическом регионе. Известны более 700 видов аллергенных растений и их пыльцы. Диаметр пыльцевых зерен составляет от 20 до 50 мкм, что является оптимальным для развития сенсибилизации. Кроме определенного размера пыльца должна обладать летучестью и накапливаться в воздухе в значительных количествах. В Средней полосе России выделяют 3 основных периода: весенний (апрель-май), когда в воздухе присутствует пыльца деревьев (березы, ольхи, дуба, орешника и др.), летний (июнь-июль), обусловленный пыльцой злаковых трав (мятлик, пырей, овсяница, ежа, лисохвост, тимофеевка и др.), и поздний летний или летне-осенний (август-октябрь), связанный с цветением сложноцветных и маревых (полынь, лебеда, амброзия) [3]. Сезонный конъюнктивит может начинаться остро и характеризоваться нестерпимым зудом в области век, жжением под веками, светобоязнью, слезотечением, отеком и гиперемией конъюнктивы.
Круглогодичный аллергический конъюнктивит имеет хроническое течение: умеренное жжение глаз, незначительное отделяемое, периодически возникающий зуд век. Часто многочисленные жалобы на неприятные ощущения сочетаются с незначительными клиническими проявлениями, что затрудняет диагностику. Основной причиной упорного течения патологического процесса является повышенная чувствительность к аллергенам домашней пыли, шерсти, перхоти и другим биологическим компонентам домашних животных, пищевым продуктам, лекарственным препаратам, косметическим средствам и другим агентам, с которыми пациент сталкивается регулярно. В дифференциальной диагностике этого заболевания важную роль играет установление временной и причинно-следственной связи обострения данного патологического процесса с контактом с причинно-значимым аллергеном. Особое место занимает аллергический конъюнктивит при ношении контактных линз. Считается, что у 55-65% пациентов, носящих контактные линзы, рано или поздно обязательно возникает аллергическая реакция конъюнктивы: раздражение глаз, светобоязнь, слезотечение, жжение под веками, зуд, дискомфорт при вставлении линзы [6]. При осмотре окулист обнаружит мелкие фолликулы, мелкие или крупные сосочки на конъюнктиве верхних век, гиперемию слизистой оболочки, отек и точечные эрозии роговицы.
Весенний кератоконъюнктивит (весенний катар). Заболевание обычно развивается у детей в возрасте 5–12 лет, чаще у мальчиков, имеет преимущественно хроническое упорное, изнуряющее течение. Наиболее характерным признаком являются сосочковые разрастания на конъюнктиве хряща верхнего века (конъюнктивальная форма), как правило, мелкие, уплощенные, но могут быть и крупные. Реже сосочковые разрастания располагаются вдоль лимба (лимбальная форма). Нередко поражается роговица, развиваются эпителиопатия, эрозия или язва роговицы, кератит, гиперкератоз [7]. Потенциально эта форма заболевания может стать самым тяжелым вариантом аллергической реакции 1 типа со стороны глаз и приводить к снижению зрения.
Лекарственный аллергический конъюнктивит. Заболевание может возникнуть остро после первого применения любого лекарства, но обычно развивается хронически при длительном лечении, причем возможна аллергическая реакция как на лекарственное средство, так и на химические вещества (консервант, стабилизатор), входящие в состав глазных капель. Острая реакция возникает в течение 20–60 мин после введения препарата (острый лекарственный конъюнктивит, редко — анафилактический шок, острая крапивница, отек Квинке, системный капилляротоксикоз и др.). Отсроченная реакция развивается в течение суток. Реакция замедленного типа проявляется на протяжении нескольких дней или недель, обычно при длительном местном применении лекарственных средств. Глазные реакции последнего типа встречаются наиболее часто (у 90%) и имеют хронический характер. Один и тот же лекарственный препарат у разных больных может вызвать неодинаковые проявления. Вместе с тем, различные препараты способны вызвать схожую клиническую картину лекарственной аллергии [4].
Традиционно к группе аллергических конъюнктивитов относят крупнопапиллярный конъюнктивит (гигантский папиллярный конъюнктивит). Заболевание представляет собой воспалительную реакцию конъюнктивы верхнего века, в течение длительного периода находящегося в контакте с инородным телом, крупнопапиллярный конъюнктивит не связан с IgE-опосредованной реакцией. Возникновение крупнопапиллярного конъюнктивита возможно при ношении контактных линз (жестких и мягких), использовании глазных протезов, наличии швов после экстракции катаракты или кератопластики, стягивающих склеральных пломб. Больные жалуются на зуд и слизистое отделяемое. В тяжелых случаях может появиться птоз. Крупные (гигантские — диаметром 1 мм и более) сосочки группируются по всей поверхности конъюнктивы верхних век. Пациенты с данной нозологической формой находятся под наблюдением офтальмолога [8].
Принципы терапии аллергических конъюнктивитов
Лечение аллергического конъюнктивита — одного из клинических проявлений атопии — осуществляется по тем же принципам, что и терапия других аллергических заболеваний.
Обязательным условием выбора тактики лечения остается индивидуальный подход к каждому больному, учитывающий клинические особенности формы и тяжести патологии, а также социальные, поведенческие и психологические аспекты, являющиеся существенными для данного пациента.
Современные принципы выбора комплекса лечебных мер основаны на анализе действия того или другого метода терапии и на адекватности этого метода форме, тяжести и течению аллергического конъюнктивита [3].
Наиболее простым, безопасным и эффективным приемом лечения и предупреждения обострений (как и дальнейшего прогрессирования атопического заболевания) является устранение воздействия причинно-значимых аллергенов — элиминация. Если речь идет об ингаляционных аллергенах, осуществлять контроль над чистотой вдыхаемого воздуха и устранять причинно-значимые аллергены очень трудно. В период цветения ветроопыляемых растений искусственно освободить от пыльцы воздух можно лишь в закрытых помещениях со специальной очисткой с помощью электростатических фильтров или кондиционирования. В случае повышенной чувствительности к пыльце березы рекомендуется переселение в южные области, хотя бы на время цветения деревьев, в случае сенсибилизации к пыльце амброзии показан переезд на север. Дабы уменьшить контакт с пыльцой растений, присутствующей в воздухе, рекомендуют не выезжать в загородную зону в течение всего периода цветения растений, к пыльце которых имеется повышенная чувствительность, закрывать окна на ночь, не выходить из дома в ранние утренние часы, на которые приходится максимальная концентрация пыльцы в воздухе.
В лечении больных с круглогодичным аллергическим конъюнктивитом, основной причиной которого является сенсибилизация к бытовым аллергенам, удаление домашних источников пыли, которые часто играют решающую роль в развитии заболевания, может привести к исчезновению на продолжительное время или окончательному купированию симптомов болезни.
Больной, живущий в старой сырой квартире, может ожидать улучшения состояния только после перемены места жительства. Однако подобные рекомендации трудновыполнимы в реальной жизни. Существует комплекс мероприятий, направленных на элиминацию домашней пыли, позволяющий уменьшить аллергенную нагрузку на пациента с бытовой сенсибилизацией и тем самым добиться улучшения самочувствия. В частности, не следует допускать захламления квартиры, рекомендуется убрать мягкую мебель, шерстяные ковры, старые шерстяные вещи и драпировки. Тяжелые шторы лучше заменить на легко стирающиеся. Детские игрушки должны быть пластиковыми, деревянными, металлическими, чтобы их легко можно было мыть и чистить. Следует полностью исключить контакт с игрушками, содержащими пух. Кроме того, предпочтительны полы, покрытые линолеумом или деревянные. Не рекомендуется держать в квартире домашних животных, птиц и разводить цветы. Следует проводить 1-2 раза в неделю влажную уборку квартиры. Во время уборки страдающий аллергией должен находиться вне квартиры. Обязательным условием является отказ от курения в квартире, а также от использования различных дезодорантов, лаков и других косметических средств, способных вызвать раздражение слизистой.
Если эффективность элиминационных мероприятий оказалась недостаточной, рассматривается вопрос о выборе методов аллерген-специфического и аллерген-неспецифического фармакологического лечения [2].
АСИТ является единственным способом, которым достигается изменение механизма реагирования пациента на аллерген, при эффективном лечении удается подавить или устранить все симптомы атопического процесса. Все другие фармакологические препараты имеют лишь отдельные или множественные точки приложения своего действия в патогенезе аллергической реакции и ограничены в спектре угнетения симптоматики заболевания. В отечественной аллергологии принято правило, утверждающее, что АСИТ надо начинать как можно раньше, не дожидаясь, пока фармакотерапия утратит эффективность, ибо последнее является показателем утяжеления течения атопии, присоединения вторичной патологии, в свою очередь снижающей эффективность АСИТ или становящейся противопоказанием для ее проведения. Данное лечение проводится только под наблюдением врача-аллерголога.
Проведение АСИТ нисколько не противоречит назначению другого медикаментозного лечения, характер которого ориентирован на степень тяжести и течение аллергического заболевания.
Медикаментозные методы лечения занимают важнейшее место в контроле за симптомами аллергического конъюнктивита. Среди фармакологических средств особую роль играют антимедиаторные препараты, в первую очередь — антагонисты H1-гистаминовых рецепторов, а также стабилизаторы мембран тучных клеток и препараты, подавляющие воспаление, — препараты кромоглициевой кислоты и глюкокортикостероиды.
Антигистаминные средства
С 1937 г., когда впервые было экспериментально доказано противогистаминное действие ранее синтезированных соединений, ведутся разработка и совершенствование лечебных антигистаминных препаратов.
В настоящее время известно более 150 препаратов — антагонистов H1-гистаминовых рецепторов, которые можно разделить на 3 группы: H1-блокаторы I поколения, характеризующиеся низкой селективностью и продолжительностью действия 4–12 ч; H1-блокаторы II поколения, обладающие высокой селективностью, продолжительностью действия 18–24 ч, подвергающиеся метаболизму в организме человека; H1-блокаторы III поколения, являющиеся конечными метаболитами, обладающими высокой селективностью действия и продолжительностью действия в 24 ч (табл).
Блокаторы H1-гистаминовых рецепторов снижают реакцию организма на гистамин, снимают обусловленный гистамином спазм гладкой мускулатуры, уменьшают проницаемость капилляров и отек тканей, снимают гипотензивный эффект, вызванный гистамином, и устраняют другие эффекты гистамина. Классическими показаниями для назначения антигистаминных средств являются аллергический ринит и конъюнктивит, крапивница и отеки Квинке, атопический дерматит.
Несмотря на хорошо известные нежелательные эффекты H1-блокаторов I поколения (кратковременность действия, многократность приема в сутки, кокаиноподобное местно-анестезирующее действие, хинидиноподобное действие, седативное действие, стимуляция аппетита, дисфункция желудочно-кишечного тракта, нарушение зрения, мочеиспускания, тахифилаксия и др.), они занимают прочные позиции в аллергологической практике. Это связано, во-первых, с накопленным богатым опытом использования этих средств, во-вторых, с наличием побочных эффектов, которые в определенной клинической ситуации могут оказаться желательными (в частности, наличие антисеротониновой активности, местно-анестезирующего или седативного действия), в-третьих, с более низкой стоимостью в сравнении с препаратами II и III поколений. Наличие инъекционных лекарственных форм H1-блокаторов I поколения делает их незаменимыми в острых и неотложных ситуациях.
Основные преимущества препаратов II поколения перед H1-блокаторами
Большинство H1-антагонистов II поколения (за исключением цетиризина) являются метаболизируемыми продуктами, т. е. вводятся в организм человека в виде пролекарства, из которого образуются фармакологически активные метаболиты, оказывающие противогистаминное действие. В процессе применения препаратов этого поколения были зарегистрированы чрезвычайно редкие, но очень опасные осложнения, связанные с кардиотоксическим действием пролекарства (терфенадина, астемизола). В связи с этим во многих странах отказались от массового клинического применения данных средств. Были предприняты попытки модифицировать препараты таким образом, чтобы создать лекарственное средство на основе фармакологически активного конечного метаболита. На сегодняшний день в России зарегистрированы фексофенадин (телфаст) и дезлоратадин (эриус). Многолетний опыт применения телфаста свидетельствует о высокой эффективности и хорошем профиле безопасности этого H1-блокатора III поколения в лечении аллергических заболеваний [1].
В лечении аллергического конъюнктивита оправдано применение H1-антагонистов местного действия. Разовые дозы H1-антагонистов этой группы несравненно ниже тех, которые потребовались бы для системного использования. Основным нежелательным побочным эффектом местной противогистаминной терапии является ощущение раздражения в глазах.
Регуляторы и стабилизаторы клеточных функций
Поводом для создания препаратов, действие которых направлено на торможение функции клеток-мишеней аллергии, послужила теория нецитотоксического вовлечения в аллергический ответ клеток-мишеней аллергии. Первым препаратом, обладающим таким действием, стал кромогликат натрия, применяющийся в нашей стране с 1970-х гг. Кромогликат натрия (лекролин, кромогексал, кромоглин, кузикром и др.) длительно присутствует на слизистой оболочке, медленно абсорбируется, обеспечивая тем самым длительность действия. Высокой степенью ионизации молекулы кромогликата натрия объясняется то, что он не проникает в клетки, не метаболизируется и экскретируется в неизменном виде. Тем же свойством объясняется чрезвычайно низкая частота побочных эффектов. К этой группе препаратов относится лодоксамид трометамин (аломид). Действие данных препаратов распространяется на многие клетки, участвующие в аллергическом ответе, они тормозят как раннюю, так и позднюю фазы аллергической реакции, обладают высокой терапевтической эффективностью. У препаратов этой группы практически отсутствуют побочные эффекты [5].
В тяжелых случаях при аллергическом конъюнктивите назначают глазные капли, содержащие глюкокортикостероиды. Наиболее распространены офтан-дексаметазон, максидекс, дексапос (действующее вещество — дексаметазон 0,1% раствор). При местном применении эти препараты не обладают побочными эффектами, присущими системным ГКС. Однако использовать их рационально лишь в острой фазе воспаления, в течение непродолжительного времени.
Следует отметить, что изложенные принципы лечения пациентов, страдающих аллергическим конъюнктивитом, не являются прямым руководством к действию, а представляют собой лишь рекомендации. Окончательный выбор метода лечения всегда остается за врачом, который имеет опыт лечения аллергических заболеваний, знает индивидуальные особенности каждого пациента, все желательные или нежелательные эффекты, связанные с теми или иными методами лечения, и знаком с принципами взаимодействия лекарственных веществ.
По вопросам литературы обращайтесь в редакцию.
О. М. Курбачева, кандидат медицинских наук ГНЦ Институт иммунологии МЗ РФ, Москва